–°–Њ—Б—Г–і—Л –±–µ–Ј —В—А–Њ–Љ–±–Њ–≤

 12787
12787  0
0 –°–Њ—Б—Г–і—Л –њ–Њ–і–Њ–±–љ–Њ –љ–µ–≤–Є–і–Є–Љ—Л–Љ —В–Њ–љ–љ–µ–ї—П–Љ –љ–µ—Г—Б—В–∞–љ–љ–Њ –њ—А–Њ–њ—Г—Б–Ї–∞—О—В —З–µ—А–µ–Ј —Б–µ–±—П –±–µ—Б—Ж–µ–љ–љ—Г—О –ґ–Є–і–Ї–Њ—Б—В—М - –Ї—А–Њ–≤—М. –Ю–љ–Є –љ–µ—Б—Г—В –ґ–Є–Ј–љ—М. –Э–Њ –Љ–Њ–≥—Г—В –њ—А–Є–љ–µ—Б—В–Є –Є —Б–Љ–µ—А—В—М, –µ—Б–ї–Є –≤ –љ–Є—Е –њ—А–Њ–Є—Б—Е–Њ–і–Є—В –∞–≤–∞—А–Є—П - –Њ–±—А–∞–Ј—Г–µ—В—Б—П –Љ–∞–ї–µ–љ—М–Ї–Є–є —Б–≥—Г—Б—В–Њ–Ї - —В—А–Њ–Љ–±. –≠—В–Њ —Б–Њ–њ—А–Њ–≤–Њ–ґ–і–∞–µ—В—Б—П –њ–Њ—П–≤–ї–µ–љ–Є–µ–Љ —В—П–љ—Г—Й–µ–є –±–Њ–ї–Є –њ–Њ —Е–Њ–і—Г —Б–Њ—Б—Г–і–Њ–≤, —Б–Є–љ—О—И–љ—Л–Љ–Є –Ј–∞–≤–Є—В–Ї–∞–Љ–Є, –Ј—Г–і–Њ–Љ –Є –Њ—В–µ–Ї–∞–Љ–Є – —В—А–µ–≤–Њ–ґ–љ—Л–Љ–Є —Б–Є–Љ–њ—В–Њ–Љ–∞–Љ–Є —А–∞–Ј–≤–Є–≤–∞—О—Й–µ–≥–Њ—Б—П —В—А–Њ–Љ–±–Њ—Д–ї–µ–±–Є—В–∞.
–Ґ—А–Њ–Љ–±–Њ—Д–ї–µ–±–Є—В (–≥—А–µ—З. Thrombos – «—Б–≥—Г—Б—В–Њ–Ї –Ї—А–Њ–≤–Є», phlebos – «–≤–µ–љ–∞», -itis – «–≤–Њ—Б–њ–∞–ї–µ–љ–Є–µ») — –Њ—Б—В—А—Л–є –≤–Њ—Б–њ–∞–ї–Є—В–µ–ї—М–љ—Л–є –њ—А–Њ—Ж–µ—Б—Б —Б—В–µ–љ–Њ–Ї –≤–µ–љ—Л —Б –Њ–±—А–∞–Ј–Њ–≤–∞–љ–Є–µ–Љ —В—А–Њ–Љ–±–∞ –≤ –µ–µ –њ—А–Њ—Б–≤–µ—В–µ.
–≠—В–Њ –њ–Њ—А–∞–ґ–µ–љ–Є–µ —Д–Њ—А–Љ–Є—А—Г–µ—В—Б—П —Г 90% –±–Њ–ї—М–љ—Л—Е –љ–∞ –љ–Є–ґ–љ–Є—Е –Ї–Њ–љ–µ—З–љ–Њ—Б—В—П—Е –Є —Е–∞—А–∞–Ї—В–µ—А–Є–Ј—Г–µ—В—Б—П –≤–Њ—Б–њ–∞–ї–µ–љ–Є–µ–Љ —Б—В–µ–љ–Ї–Є –≤–µ–љ—Л (—Д–ї–µ–±–Є—В–Њ–Љ) –Є –Њ–Ї—А—Г–ґ–∞—О—Й–Є—Е –µ–µ —В–Ї–∞–љ–µ–є (–њ–µ—А–Є—Д–ї–µ–±–Є—В–Њ–Љ) —Б –Њ–±—А–∞–Ј–Њ–≤–∞–љ–Є–µ–Љ –≤–љ—Г—В—А–Є—Б–Њ—Б—Г–і–Є—Б—В—Л—Е —В—А–Њ–Љ–±–Њ–≤. –Т–µ–љ—Л –љ–Є–ґ–љ–Є—Е –Ї–Њ–љ–µ—З–љ–Њ—Б—В–µ–є –і–µ–ї—П—В—Б—П –љ–∞ –њ–Њ–≤–µ—А—Е–љ–Њ—Б—В–љ—Л–µ (–њ–Њ–і–Ї–Њ–ґ–љ—Л–µ) –Є –≥–ї—Г–±–Њ–Ї–Є–µ, –Ї–Њ—В–Њ—А—Л–µ —Б–Њ–µ–і–Є–љ–µ–љ—Л –Љ–µ–ґ–і—Г —Б–Њ–±–Њ–є –∞–љ–∞—Б—В–Њ–Љ–Њ–Ј–∞–Љ–Є – –Ї–Њ–Љ–Љ—Г–љ–Є–Ї–∞–љ—В–љ—Л–Љ–Є (–њ–µ—А—Д–Њ—А–Є—А—Г—О—Й–Є–Љ–Є) –≤–µ–љ–∞–Љ–Є. –Т—Б–µ –Њ–љ–Є –Є–Љ–µ—О—В –Ї–ї–∞–њ–∞–љ—Л, –Ї–Њ—В–Њ—А—Л–µ –Њ–±–µ—Б–њ–µ—З–Є–≤–∞—О—В –љ–µ–њ—А–µ—А—Л–≤–љ—Л–є –Є –Њ–і–љ–Њ—Б—В–Њ—А–Њ–љ–љ–Є–є –Ї—А–Њ–≤–Њ—В–Њ–Ї –њ–Њ –њ–Њ–≤–µ—А—Е–љ–Њ—Б—В–љ—Л–Љ –Є –≥–ї—Г–±–Њ–Ї–Є–Љ –≤–µ–љ–∞–Љ –Њ—В –њ–µ—А–Є—Д–µ—А–Є–Є –Ї —Ж–µ–љ—В—А—Г, –∞ –њ–Њ –њ–µ—А—Д–Њ—А–∞–љ—В–љ—Л–Љ –≤–µ–љ–∞–Љ – –Є–Ј –њ–Њ–≤–µ—А—Е–љ–Њ—Б—В–љ—Л—Е –≤ –≥–ї—Г–±–Њ–Ї–Є–µ.
–Ю—Б–љ–Њ–≤–љ–Њ–є —Е–∞—А–∞–Ї—В–µ—А–Є—Б—В–Є–Ї–Њ–є —В—А–Њ–Љ–±–Њ—Д–ї–µ–±–Є—В–∞ —П–≤–ї—П–µ—В—Б—П —Е–Њ—А–Њ—И–Њ –Ј–∞–Љ–µ—В–љ–∞—П —Б–ї–∞–±–Њ—Б—В—М —Б—В–µ–љ–Њ–Ї –≤–µ–љ–Њ–Ј–љ—Л—Е —Б–Њ—Б—Г–і–Њ–≤, —З—В–Њ –Њ—В—А–∞–ґ–∞–µ—В—Б—П –љ–∞ —Б–Њ—Б—В–Њ—П–љ–Є–Є –љ–Њ–≥. –Я—А–Є –њ–Њ–≤—Л—И–µ–љ–Є–Є –і–∞–≤–ї–µ–љ–Є—П –Ї—А–Њ–≤–Є –≤ –≤–µ–љ–∞—Е, –Ї–Њ—В–Њ—А–Њ–µ –≤–Њ–Ј–љ–Є–Ї–∞–µ—В –њ—А–Є –і–ї–Є—В–µ–ї—М–љ–Њ–є —Б—В–Њ—П—З–µ–є —А–∞–±–Њ—В–µ, –њ—А–Є –њ–µ—А–µ–љ–Њ—Б–µ —В—П–ґ–µ—Б—В–µ–є, –±–µ—А–µ–Љ–µ–љ–љ–Њ—Б—В–Є –њ–∞—В–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Њ–µ —Б–Њ—Б—В–Њ—П–љ–Є–µ —Г—Б—Г–≥—Г–±–ї—П–µ—В—Б—П –Є —Г–≥—А–Њ–ґ–∞–µ—В —Б–µ—А—М–µ–Ј–љ—Л–Љ–Є –њ–Њ—Б–ї–µ–і—Б—В–≤–Є—П–Љ–Є. –Ф–µ—Д–Њ—А–Љ–∞—Ж–Є—П —Б—В–µ–љ–Њ–Ї –≤–µ–љ–Њ–Ј–љ—Л—Е —Б–Њ—Б—Г–і–Њ–≤ –њ—А–Њ–Є—Б—Е–Њ–і–Є—В —В–∞–Ї–ґ–µ –Њ—В –љ–µ—Е–≤–∞—В–Ї–Є –≤ –Њ—А–≥–∞–љ–Є–Ј–Љ–µ –≤–Є—В–∞–Љ–Є–љ–Њ–≤ –†, –°, –Р, –Х, –Њ—Б–љ–Њ–≤–љ—Л—Е –Љ–Є–Ї—А–Њ—Н–ї–µ–Љ–µ–љ—В–Њ–≤ - –Ї–∞–ї—М—Ж–Є—П, –Љ–∞–≥–љ–Є—П, –Ї–∞–ї–Є—П, –∞ —В–∞–Ї–ґ–µ –Њ—В –њ–Њ–≤—Л—И–µ–љ–љ–Њ–є –≤—П–Ј–Ї–Њ—Б—В–Є –Ї—А–Њ–≤–Є. –†–∞—Б—В—П–ґ–µ–љ–Є–µ –≤–µ–љ –≤–µ–і–µ—В –Ї –њ–Њ—П–≤–ї–µ–љ–Є—О –љ–∞ –љ–Є–ґ–љ–Є—Е –Ї–Њ–љ–µ—З–љ–Њ—Б—В—П—Е –≤–∞—А–Є–Ї–Њ–Ј–љ—Л—Е –њ–µ—В–µ–ї—М, —Г–Ј–ї–Њ–≤, –≤ –Ї–Њ—В–Њ—А—Л—Е –ї–µ–≥–Ї–Њ «–Ј–∞—Б—В–∞–Є–≤–∞–µ—В—Б—П» –Ї—А–Њ–≤—М –Є –њ—А–Њ–Є—Б—Е–Њ–і–Є—В —А–∞–Ј—А—Л–≤ —Б—В–µ–љ–Њ–Ї —Б–Њ—Б—Г–і–Њ–≤, –Њ—Б–Њ–±–µ–љ–љ–Њ –≤–µ–љ–Њ–Ј–љ—Л—Е –Ї–∞–њ–Є–ї–ї—П—А–Њ–≤. –Э–∞ —А–Є—Б. 1-2 –Њ—В—А–∞–ґ–µ–љ—Л –љ–∞–Є–±–Њ–ї–µ–µ —З–∞—Б—В–Њ –≤—Б—В—А–µ—З–∞–µ–Љ—Л–µ –Љ–µ—Б—В–∞ –ї–Њ–Ї–∞–ї–Є–Ј–∞—Ж–Є–Є –≤–∞—А–Є–Ї–Њ–Ј–љ—Л—Е —А–∞—Б—И–Є—А–µ–љ–љ—Л—Е (–њ–Њ–≤–µ—А—Е–љ–Њ—Б—В–љ—Л—Е) –≤–µ–љ –љ–Є–ґ–љ–Є—Е –Ї–Њ–љ–µ—З–љ–Њ—Б—В–µ–є –љ–∞ –≥–Њ–ї–µ–љ–Є –Є –љ–Є–ґ–љ–µ–є —В—А–µ—В–Є –±–µ–і—А–∞. –≠—В–Є –љ–µ–≤–Є–і–Є–Љ—Л–µ —А–∞–Ј—А—Л–≤—Л –Ј–∞–њ–Њ–ї–љ—П—О—В—Б—П —В—А–Њ–Љ–±–∞–Љ–Є, —З—В–Њ –≤ –і–∞–ї—М–љ–µ–є—И–µ–Љ –Љ–Њ–ґ–µ—В –њ—А–Є–≤–µ—Б—В–Є –Ї —А–∞–Ј–≤–Є—В–Є—О —В—А–Њ–Љ–±–Њ—Д–ї–µ–±–Є—В—Г.
–Т–Њ—Б–њ–∞–ї–Є—В–µ–ї—М–љ—Л–є –њ—А–Њ—Ж–µ—Б—Б –≤ –≤–µ–љ–µ (—Д–ї–µ–±–Є—В) –Љ–Њ–ґ–µ—В –њ—А–Њ–≥—А–µ—Б—Б–Є—А–Њ–≤–∞—В—М –≤ –і–≤—Г—Е –љ–∞–њ—А–∞–≤–ї–µ–љ–Є—П—Е: –Њ—В –Є–љ—В–Є–Љ—Л (—Н–љ–і–Њ—Д–ї–µ–±–Є—В) –Є–ї–Є –Њ—В –Њ–Ї—А—Г–ґ–∞—О—Й–Є—Е –≤–µ–љ—Г —В–Ї–∞–љ–µ–є (–њ–µ—А–Є—Д–ї–µ–±–Є—В). –Я—А–Є –њ–Њ—А–∞–ґ–µ–љ–Є–Є –≤—Б–µ–є —В–Њ–ї—Й–Є —Б—В–µ–љ–Ї–Є –≤–µ–љ—Л —А–∞–Ј–≤–Є–≤–∞–µ—В—Б—П –њ–∞–љ—Д–ї–µ–±–Є—В, –њ—А–Є–≤–Њ–і—П—Й–Є–є –Ї —В—А–Њ–Љ–±–Њ–Ј—Г —Б–Њ–Њ—В–≤–µ—В—Б—В–≤—Г—О—Й–µ–є –≤–µ–љ—Л. –Я—А–Є –њ–µ—А–≤–Є—З–љ–Њ–Љ –Њ–±—А–∞–Ј–Њ–≤–∞–љ–Є–Є —В—А–Њ–Љ–±–∞ –≤ –њ—А–Њ—Б–≤–µ—В–µ –≤–µ–љ—Л –≤–Њ–Ј–љ–Є–Ї–∞–µ—В —Д–ї–µ–±–Њ—В—А–Њ–Љ–±–Њ–Ј —Б –њ–Њ—Б–ї–µ–і—Г—О—Й–Є–Љ –≤–Њ—Б–њ–∞–ї–µ–љ–Є–µ–Љ —Б—В–µ–љ–Ї–Є —Б–Њ—Б—Г–і–∞.
–Ґ—А–Њ–Љ–±–Њ—Д–ї–µ–±–Є—В—Л –њ–Њ–і—А–∞–Ј–і–µ–ї—П—О—В—Б—П –љ–∞:
- –Є–љ—Д–µ–Ї—Ж–Є–Њ–љ–љ—Л–µ —В—А–Њ–Љ–±–Њ—Д–ї–µ–±–Є—В—Л:
1) –њ–Њ—Б–ї–µ—А–Њ–і–Њ–≤—Л–µ; 2) –њ–Њ—Б–ї–µ–∞–±–Њ—А—В–љ—Л–µ; 3) –њ–Њ—Б–ї–µ —Б—Л–њ–љ–Њ–≥–Њ —В–Є—Д–∞; 5) –њ—А–Є —Д–ї–µ–≥–Љ–Њ–љ–∞—Е, –∞–±—Б—Ж–µ—Б—Б–∞—Е –Є–ї–Є –њ–Њ—Б–ї–µ –љ–Є—Е; 6) –њ—А–Є —А–Њ–ґ–µ –Є –њ–Њ—Б–ї–µ –љ–µ–µ; 7) –њ–Њ—Б–ї–µ–Њ–њ–µ—А–∞—Ж–Є–Њ–љ–љ—Л–µ —В—А–Њ–Љ–±–Њ—Д–ї–µ–±–Є—В—Л –Є —Н–Љ–±–Њ–ї–Є–Є; 8) –њ–Њ—Б–ї–µ –≥—А–Є–њ–њ–∞; 9) –њ—А–Є —Д—Г—А—Г–љ–Ї—Г–ї–µ–Ј–µ –Є –њ–Њ—Б–ї–µ –љ–µ–≥–Њ; 10) –њ—А–Є —В—Г–±–µ—А–Ї—Г–ї–µ–Ј–љ—Л—Е –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П—Е; 11) –њ—А–Є —Б–µ–њ—В–Є–Ї–Њ–њ–Є–µ–Љ–Є–Є –Є–ї–Є –≤ —А–µ–Ј—Г–ї—М—В–∞—В–µ –µ–µ;
- –∞—Б–µ–њ—В–Є—З–µ—Б–Ї–Є–µ —В—А–Њ–Љ–±–Њ—Д–ї–µ–±–Є—В—Л:
1) —В—А–Њ–Љ–±–Њ—Д–ї–µ–±–Є—В—Л –њ—А–Є –≤–∞—А–Є–Ї–Њ–Ј–љ–Њ–Љ —А–∞—Б—И–Є—А–µ–љ–Є–Є –≤–µ–љ; 2) –Љ–Є–≥—А–Є—А—Г—О—Й–Є–є —В—А–Њ–Љ–±–Њ—Д–ї–µ–±–Є—В 3) —В—А–Њ–Љ–±–Њ—Д–ї–µ–±–Є—В –њ—А–Є —Б–і–∞–≤–ї–µ–љ–Є–Є –≤–µ–љ, –љ–∞–њ—А–Є–Љ–µ—А, –Њ–њ—Г—Е–Њ–ї—М—О; 4) —В—А–Њ–Љ–±–Њ—Д–ї–µ–±–Є—В—Л –њ–Њ—Б–ї–µ –Ј–∞–Ї—А—Л—В–Њ–є —В—А–∞–≤–Љ—Л, –њ—А–Є —А–∞–љ–µ–љ–Є—П—Е, –Ї—А–Њ–≤–Њ–Є–Ј–ї–Є—П–љ–Є—П—Е —Б –њ–Њ–≤—А–µ–ґ–і–µ–љ–Є–µ–Љ –≤–µ–љ; 5) —В—А–Њ–Љ–±–Њ—Д–ї–µ–±–Є—В—Л –њ—А–Є —Б–µ—А–і–µ—З–љ–Њ-—Б–Њ—Б—Г–і–Є—Б—В—Л—Е –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П—Е.
–Я–Њ–Љ–Є–Љ–Њ —Н—В–Њ–≥–Њ, —А–∞–Ј–ї–Є—З–∞—О—В –Њ—Б—В—А—Л–є, –њ–Њ–і–Њ—Б—В—А—Л–є –Є —Е—А–Њ–љ–Є—З–µ—Б–Ї–Є–є —В—А–Њ–Љ–±–Њ—Д–ї–µ–±–Є—В. –Я–Њ –ї–Њ–Ї–∞–ї–Є–Ј–∞—Ж–Є–Є –≤—Л–і–µ–ї—П—О—В —В—А–Њ–Љ–±–Њ—Д–ї–µ–±–Є—В –њ–Њ–≤–µ—А—Е–љ–Њ—Б—В–љ—Л—Е –Є –≥–ї—Г–±–Њ–Ї–Є—Е –≤–µ–љ. –Я–Њ —Е–∞—А–∞–Ї—В–µ—А—Г –њ—А–Њ—Ж–µ—Б—Б–∞ - –≥–љ–Њ–є–љ—Л–є –Є –љ–µ–≥–љ–Њ–є–љ—Л–є.
.jpg)
–†–Є—Б. 1. –Т–∞—А–Є–Ї–Њ–Ј–љ–Њ —А–∞—Б—И–Є—А–µ–љ–љ—Л–µ –≤–µ–љ—Л –≥–Њ–ї–µ–љ–Є.
.jpg)
–†–Є—Б. 2. –Т–∞—А–Є–Ї–Њ–Ј–љ–Њ —А–∞—Б—И–Є—А–µ–љ–љ—Л–µ –≤–µ–љ—Л –љ–Є–ґ–љ–µ–є —В—А–µ—В–Є –±–µ–і—А–∞.
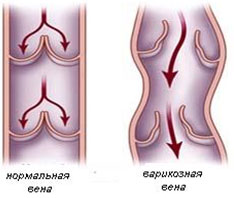
–Я–Њ–≤–µ—А—Е–љ–Њ—Б—В–љ—Л–є —В—А–Њ–Љ–±–Њ—Д–ї–µ–±–Є—В – —Н—В–Њ –≤–Њ—Б–њ–∞–ї–Є—В–µ–ї—М–љ–Њ–µ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–µ, —Е–∞—А–∞–Ї—В–µ—А–Є–Ј—Г—О—Й–µ–µ—Б—П —А–∞–Ј–≤–Є—В–Є–µ–Љ —В—А–Њ–Љ–±–Њ–Ј–∞ —Б –њ–Њ—Б–ї–µ–і—Г—О—Й–Є–Љ —Б–њ–∞–Ј–Љ–Њ–Љ –њ–Њ–≤–µ—А—Е–љ–Њ—Б—В–љ—Л—Е –≤–µ–љ –љ–Є–ґ–љ–Є—Е –Ї–Њ–љ–µ—З–љ–Њ—Б—В–µ–є. –°–ї–µ–і—Г–µ—В –Њ—В–Љ–µ—В–Є—В—М, —З—В–Њ –і–∞–љ–љ–∞—П —Д–Њ—А–Љ–∞ —В—А–Њ–Љ–±–Њ—Д–ї–µ–±–Є—В–∞ —А–∞–Ј–≤–Є–≤–∞–µ—В—Б—П –Ї–∞–Ї –Њ—Б–ї–Њ–ґ–љ–µ–љ–Є–µ –≤–∞—А–Є–Ї–Њ–Ј–љ–Њ–є –±–Њ–ї–µ–Ј–љ–Є. –Я–Њ–Љ–Є–Љ–Њ —Н—В–Њ–≥–Њ, –Є–љ–Њ–≥–і–∞ –≤–Њ–Ј–љ–Є–Ї–∞–µ—В –њ–Њ—Б–ї–µ –≤–љ—Г—В—А–Є–≤–µ–љ–љ—Л—Е –≤–ї–Є–≤–∞–љ–Є–є, –Ї–∞—В–µ—В–µ—А–Є–Ј–∞—Ж–Є–є –Є –і—А—Г–≥–Є—Е –Љ–µ–і–Є—Ж–Є–љ—Б–Ї–Є—Е –Љ–∞–љ–Є–њ—Г–ї—П—Ж–Є–є. –Ф–ї—П —А–∞–Ј–≤–Є—В–Є—П –њ–Њ–≤–µ—А—Е–љ–Њ—Б—В–љ–Њ–≥–Њ —В—А–Њ–Љ–±–Њ—Д–ї–µ–±–Є—В–∞ –љ–µ–Њ–±—Е–Њ–і–Є–Љ–Њ –љ–∞–ї–Є—З–Є–µ —Б–ї–µ–і—Г—О—Й–Є—Е —Г—Б–ї–Њ–≤–Є–є: –Ј–∞–Љ–µ–і–ї–µ–љ–Є–µ –Ї—А–Њ–≤–Њ—В–Њ–Ї–∞, –њ–Њ–≤—Л—И–µ–љ–Є–µ —Б–≤–µ—А—В—Л–≤–∞–µ–Љ–Њ—Б—В–Є –Ї—А–Њ–≤–Є, –њ–Њ–≤—А–µ–ґ–і–µ–љ–Є–µ —Б—В–µ–љ–Ї–Є –Є–ї–Є –Ї–ї–∞–њ–∞–љ–Њ–≤ –≤–µ–љ(—А–Є—Б.3), –Є–ї–Є –њ—А–Є—Б–Њ–µ–і–Є–љ–µ–љ–Є–µ –Є–љ—Д–µ–Ї—Ж–Є–Є. –Э–∞ —А–Є—Б—Г–љ–Ї–µ 3 —Б—Е–µ–Љ–∞—В–Є—З–µ—Б–Ї–Є –њ–Њ–Ї–∞–Ј–∞–љ–∞ —А–∞–±–Њ—В–∞ –Ї–ї–∞–њ–∞–љ–љ–Њ–≥–Њ –∞–њ–њ–∞—А–∞—В–∞ –≤–µ–љ –≤ –љ–Њ—А–Љ–µ –Є –њ—А–Є –њ–∞—В–Њ–ї–Њ–≥–Є–Є.
.jpg)
–†–Є—Б. 3. –†–∞–±–Њ—В–∞ –Ї–ї–∞–њ–∞–љ–љ–Њ–≥–Њ –∞–њ–њ–∞—А–∞—В–∞ –≤–µ–љ –≤ –љ–Њ—А–Љ–µ –Є –њ—А–Є –њ–∞—В–Њ–ї–Њ–≥–Є–Є.
–Э–∞–Є–±–Њ–ї–µ–µ —З–∞—Б—В–Њ –њ–∞—В–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є–µ –Є–Ј–Љ–µ–љ–µ–љ–Є—П –њ—А–Њ–Є—Б—Е–Њ–і—П—В –≤ –±–Њ–ї—М—И–Њ–є –њ–Њ–і–Ї–Њ–ґ–љ–Њ–є –≤–µ–љ–µ –Є –µ–µ –њ—А–Є—В–Њ–Ї–∞—Е –≤ –≤–µ—А—Е–љ–µ–є —В—А–µ—В–Є –≥–Њ–ї–µ–љ–Є, –љ–Є–ґ–љ–µ–є –Є —Б—А–µ–і–љ–µ–є —В—А–µ—В–Є –±–µ–і—А–∞.
–Ґ—А–Њ–Љ–±–Њ—В–Є—З–µ—Б–Ї–Є–є –њ—А–Њ—Ж–µ—Б—Б –≤ –њ–Њ–і–Ї–Њ–ґ–љ—Л—Е –≤–µ–љ–∞—Е –Љ–Њ–ґ–µ—В —Б–Њ–њ—А–Њ–≤–Њ–ґ–і–∞—В—М—Б—П –њ–Њ—А–∞–ґ–µ–љ–Є–µ–Љ –≥–ї—Г–±–Њ–Ї–Є—Е –≤–µ–љ.
–Ґ—А–Њ–Љ–±–Њ—Д–ї–µ–±–Є—В –≥–ї—Г–±–Њ–Ї–Є—Е –≤–µ–љ –љ–∞–±–ї—О–і–∞–µ—В—Б—П –њ—А–Є–Љ–µ—А–љ–Њ –≤ 10% –≤—Б–µ—Е —Б–ї—Г—З–∞–µ–≤ –Њ—Б–ї–Њ–ґ–љ–µ–љ–Є–є –≤–∞—А–Є–Ї–Њ–Ј–љ–Њ–є –±–Њ–ї–µ–Ј–љ–Є. –Я—А–Є –љ–µ—Б–≤–Њ–µ–≤—А–µ–Љ–µ–љ–љ–Њ–є –і–Є–∞–≥–љ–Њ—Б—В–Є–Ї–µ –Є –ї–µ—З–µ–љ–Є–Є —В—А–Њ–Љ–±–Њ—В–Є—З–µ—Б–Ї–Њ–≥–Њ –њ—А–Њ—Ж–µ—Б—Б–∞, –њ—А–Њ—В–µ–Ї–∞—О—Й–µ–≥–Њ –≤ –њ–Њ–≤–µ—А—Е–љ–Њ—Б—В–љ—Л—Е –≤–µ–љ–∞—Е, –≤–Њ–Ј–Љ–Њ–ґ–љ–Њ —А–∞—Б–њ—А–Њ—Б—В—А–∞–љ–µ–љ–Є–µ –µ–≥–Њ –љ–∞ –≥–ї—Г–±–Њ–Ї–Є–µ –≤–µ–љ—Л, —З—В–Њ –њ–µ—А–µ–≤–Њ–і–Є—В —В–µ—З–µ–љ–Є–µ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П –≤ –њ—А–Є–љ—Ж–Є–њ–Є–∞–ї—М–љ–Њ –Є–љ–Њ–µ —Б–Њ—Б—В–Њ—П–љ–Є–µ. –Ф–∞–ґ–µ –µ—Б–ї–Є —Г –±–Њ–ї—М–љ–Њ–≥–Њ –Є –љ–µ —А–∞–Ј–≤–Є–≤–∞–µ—В—Б—П —В—А–Њ–Љ–±–Њ—Н–Љ–±–Њ–ї–Є—П –ї–µ–≥–Њ—З–љ–Њ–є –∞—А—В–µ—А–Є–Є, –Ї–Њ—В–Њ—А–∞—П –љ–µ–њ–Њ—Б—А–µ–і—Б—В–≤–µ–љ–љ–Њ —Г–≥—А–Њ–ґ–∞–µ—В –µ–≥–Њ –ґ–Є–Ј–љ–Є, –≤–Њ–Ј–љ–Є–Ї—И–Є–є —В—А–Њ–Љ–±–Њ–Ј –Љ–∞–≥–Є—Б—В—А–∞–ї—М–љ—Л—Е –≤–µ–љ –Є —Д–Њ—А–Љ–Є—А—Г—О—Й–∞—П—Б—П –≤ –њ–Њ—Б–ї–µ–і—Г—О—Й–µ–Љ –њ–Њ—Б—В—В—А–Њ–Љ–±–Њ—Д–ї–µ–±–Є—В–Є—З–µ—Б–Ї–∞—П –±–Њ–ї–µ–Ј–љ—М —В—А–µ–±—Г—О—В —Б–ї–Њ–ґ–љ–Њ–≥–Њ, –і–Њ—А–Њ–≥–Њ—Б—В–Њ—П—Й–µ–≥–Њ, –і–ї–Є—В–µ–ї—М–љ–Њ–≥–Њ, –∞ –Є–љ–Њ–≥–і–∞ –њ–Њ–ґ–Є–Ј–љ–µ–љ–љ–Њ–≥–Њ –ї–µ—З–µ–љ–Є—П.
–Ъ—А–Њ–Љ–µ —В–Њ–≥–Њ, –і–ї—П —В—А–Њ–Љ–±–Њ—Д–ї–µ–±–Є—В–∞ —Е–∞—А–∞–Ї—В–µ—А–љ–Њ —Е—А–Њ–љ–Є—З–µ—Б–Ї–Њ–µ, —А–µ—Ж–Є–і–Є–≤–Є—А—Г—О—Й–µ–µ —В–µ—З–µ–љ–Є–µ. –Х—Б–ї–Є –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–µ –≤–Њ–Ј–љ–Є–Ї–ї–Њ –Њ–і–љ–∞–ґ–і—Л, –∞ —А–∞–і–Є–Ї–∞–ї—М–љ–Њ–µ –ї–µ—З–µ–љ–Є–µ –љ–µ –±—Л–ї–Њ –њ—А–µ–і–њ—А–Є–љ—П—В–Њ, —Б—Г—Й–µ—Б—В–≤—Г–µ—В –≤—Л—Б–Њ–Ї–∞—П –≤–µ—А–Њ—П—В–љ–Њ—Б—В—М —В–Њ–≥–Њ, —З—В–Њ –Њ–љ–Њ –±—Г–і–µ—В –њ–Њ–≤—В–Њ—А—П—В—М—Б—П –≤–љ–Њ–≤—М –Є –≤–љ–Њ–≤—М. –Я—А–Њ—Ж–µ—Б—Б –Љ–Њ–ґ–µ—В –њ–µ—А–≤–Є—З–љ–Њ –ї–Њ–Ї–∞–ї–Є–Ј–Њ–≤–∞—В—М—Б—П –≤ –ї—О–±–Њ–Љ –Њ—В–і–µ–ї–µ –њ–Њ–≤–µ—А—Е–љ–Њ—Б—В–љ–Њ–є –≤–µ–љ–Њ–Ј–љ–Њ–є —Б–Є—Б—В–µ–Љ—Л, —З–∞—Й–µ –≤ –≤–µ—А—Е–љ–µ–є —В—А–µ—В–Є –≥–Њ–ї–µ–љ–Є –Є–ї–Є –љ–Є–ґ–љ–µ–є —В—А–µ—В–Є –±–µ–і—А–∞. –Т –њ–Њ–і–∞–≤–ї—П—О—Й–µ–Љ –±–Њ–ї—М—И–Є–љ—Б—В–≤–µ —Б–ї—Г—З–∞–µ–≤ (–Њ–Ї–Њ–ї–Њ 95%) –Њ–љ –љ–∞—З–Є–љ–∞–µ—В—Б—П –≤ —Б—В–≤–Њ–ї–µ –±–Њ–ї—М—И–Њ–є –њ–Њ–і–Ї–Њ–ґ–љ–Њ–є –≤–µ–љ—Л –Є –µ–µ –њ—А–Є—В–Њ–Ї–∞—Е, –Ј–љ–∞—З–Є—В–µ–ї—М–љ–Њ —А–µ–ґ–µ –≤ –±–∞—Б—Б–µ–є–љ–µ –Љ–∞–ї–Њ–є –њ–Њ–і–Ї–Њ–ґ–љ–Њ–є –≤–µ–љ—Л. –Ф–∞–ї–µ–µ —А–∞–Ј–≤–Є—В–Є–µ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П –Љ–Њ–ґ–µ—В –Є–і—В–Є –≤ –і–≤—Г—Е –љ–∞–њ—А–∞–≤–ї–µ–љ–Є—П—Е. –Т –Њ–і–љ–Њ–Љ —Б–ї—Г—З–∞–µ - –љ–∞ —Д–Њ–љ–µ –њ—А–Њ–≤–Њ–і–Є–Љ–Њ–≥–Њ –ї–µ—З–µ–љ–Є—П, –≤ –і—А—Г–≥–Њ–Љ - —Б–њ–Њ–љ—В–∞–љ–љ–Њ —В—А–Њ–Љ–±–Њ—В–Є—З–µ—Б–Ї–Є–є –њ—А–Њ—Ж–µ—Б—Б –њ—А–µ–Ї—А–∞—Й–∞–µ—В—Б—П. –°–Є–Љ–њ—В–Њ–Љ—Л —В—А–Њ–Љ–±–Њ—Д–ї–µ–±–Є—В–∞ –њ—А–Њ—Е–Њ–і—П—В, —В—А–Њ–Љ–± –≤ –њ—А–Њ—Б–≤–µ—В–µ –њ–Њ–і–Ї–Њ–ґ–љ–Њ–є –≤–µ–љ—Л –Њ—А–≥–∞–љ–Є–Ј—Г–µ—В—Б—П. –Т –њ–Њ—Б–ї–µ–і—Г—О—Й–µ–Љ –њ—А–Њ–Є—Б—Е–Њ–і–Є—В –і–Њ—Б—В–∞—В–Њ—З–љ–Њ –±—Л—Б—В—А–∞—П —А–µ–Ї–∞–љ–∞–ї–Є–Ј–∞—Ж–Є—П –≤–µ–љ—Л —Б —Б–Њ–њ—Г—В—Б—В–≤—Г—О—Й–Є–Љ —А–∞–Ј—А—Г—И–µ–љ–Є–µ–Љ –Є—Б—Е–Њ–і–љ–Њ –љ–µ—Б–Њ—Б—В–Њ—П—В–µ–ї—М–љ–Њ–≥–Њ –Ї–ї–∞–њ–∞–љ–љ–Њ–≥–Њ –∞–њ–њ–∞—А–∞—В–∞. –Ш–љ–Њ–≥–і–∞ —Н—В–Њ—В –њ—А–Њ—Ж–µ—Б—Б –Ј–∞–Ї–∞–љ—З–Є–≤–∞–µ—В—Б—П —Д–Є–±—А–Њ–Ј–Њ–Љ —В—А–Њ–Љ–±–∞ –Є –њ–Њ–ї–љ–Њ–є –Њ–±–ї–Є—В–µ—А–∞—Ж–Є–µ–є –њ—А–Њ—Б–≤–µ—В–∞ —Б–Њ—Б—Г–і–∞.–Т –і—А—Г–≥–Њ–Љ —Б–ї—Г—З–∞–µ –њ—А–Њ—Ж–µ—Б—Б –љ–Њ—Б–Є—В –њ–Њ–≤—В–Њ—А—П—О—Й–Є–є—Б—П —Е–∞—А–∞–Ї—В–µ—А, –љ–µ—Б–Љ–Њ—В—А—П –љ–∞ –њ—А–Њ–≤–Њ–і–Є–Љ—Г—О —В–µ—А–∞–њ–Є—О —Б–Є–Љ–њ—В–Њ–Љ—Л –Є –Ї–ї–Є–љ–Є–Ї–∞ —В—А–Њ–Љ–±–Њ—Д–ї–µ–±–Є—В–∞ –љ–µ —В–Њ–ї—М–Ї–Њ —Б–Њ—Е—А–∞–љ—П—О—В—Б—П, –љ–Њ –Є –њ—А–Њ–Є—Б—Е–Њ–і–Є—В —А–∞—Б–њ—А–Њ—Б—В—А–∞–љ–µ–љ–Є–µ —В—А–Њ–Љ–±–Њ—Д–ї–µ–±–Є—В–∞ —Б –≤–Њ–≤–ї–µ—З–µ–љ–Є–µ–Љ –≤ –њ–∞—В–Њ–ї–Њ–≥–Є—З–µ—Б–Ї–Є–є –≤–Њ—Б–њ–∞–ї–Є—В–µ–ї—М–љ—Л–є –њ—А–Њ—Ж–µ—Б—Б –≤—Б–µ –љ–Њ–≤—Л—Е –Є –љ–Њ–≤—Л—Е —Б–Њ—Б—Г–і–Њ–≤. –Т —В–∞–Ї–Њ–є —Б–Є—В—Г–∞—Ж–Є–Є —Ж–µ–ї–µ—Б–Њ–Њ–±—А–∞–Ј–љ–Њ –±–µ–Ј–Њ—В–ї–∞–≥–∞—В–µ–ї—М–љ–Њ–µ, —А–∞–і–Є–Ї–∞–ї—М–љ–Њ–µ –ї–µ—З–µ–љ–Є–µ – –Њ–њ–µ—А–∞—Ж–Є—П.
–Ъ–ї–Є–љ–Є—З–µ—Б–Ї–∞—П –Ї–∞—А—В–Є–љ–∞
* –Ю—Б—В—А—Л–є —В—А–Њ–Љ–±–Њ—Д–ї–µ–±–Є—В –њ–Њ–≤–µ—А—Е–љ–Њ—Б—В–љ—Л—Е –≤–µ–љ –љ–Є–ґ–љ–Є—Е –Ї–Њ–љ–µ—З–љ–Њ—Б—В–µ–є –Є–Љ–µ–µ—В —Е–∞—А–∞–Ї—В–µ—А–љ—Г—О –Ї–ї–Є–љ–Є—З–µ—Б–Ї—Г—О –Ї–∞—А—В–Є–љ—Г –Є —А–∞–Ј–≤–Є–≤–∞–µ—В—Б—П, –Ї–∞–Ї –њ—А–∞–≤–Є–ї–Њ, –≤ –≤–∞—А–Є–Ї–Њ–Ј–љ–Њ-–Є–Ј–Љ–µ–љ–µ–љ–љ–Њ–є –≤–µ–љ–µ. –І–∞—Й–µ –њ–Њ—А–∞–ґ–∞–µ—В—Б—П –±–Њ–ї—М—И–∞—П –њ–Њ–і–Ї–Њ–ґ–љ–∞—П –≤–µ–љ–∞. –Я–Њ —Е–Њ–і—Г –≤–µ–љ—Л, –њ–Њ—А–∞–ґ–µ–љ–љ–Њ–є —В—А–Њ–Љ–±–Њ–Љ, –≤–Њ–Ј–љ–Є–Ї–∞—О—В –Њ—Б—В—А—Л–µ —В—П–љ—Г—Й–Є–µ –±–Њ–ї–Є, –Њ—В–Љ–µ—З–∞–µ—В—Б—П –≥–Є–њ–µ—А–µ–Љ–Є—П –Ї–Њ–ґ–љ—Л—Е –њ–Њ–Ї—А–Њ–≤–Њ–≤ –Є –њ–ї–Њ—В–љ—Л–є –±–Њ–ї–µ–Ј–љ–µ–љ–љ—Л–є —В—П–ґ, –∞ —В–∞–Ї–ґ–µ –њ–Њ–≤—Л—И–∞–µ—В—Б—П —В–µ–Љ–њ–µ—А–∞—В—Г—А–∞ —В–µ–ї–∞ –і–Њ 37-38°. –Ъ–∞–Ї –њ—А–∞–≤–Є–ї–Њ, —В—А–Њ–Љ–±–Њ—В–Є—З–µ—Б–Ї–Є–є –њ—А–Њ—Ж–µ—Б—Б —А–∞—Б–њ—А–Њ—Б—В—А–∞–љ—П–µ—В—Б—П –≤—Л—И–µ –њ–∞–ї—М–њ–Є—А—Г–µ–Љ–Њ–є –њ—А–Њ–Ї—Б–Є–Љ–∞–ї—М–љ–Њ–є –≥—А–∞–љ–Є—Ж—Л —В—А–Њ–Љ–±–Њ—Д–ї–µ–±–Є—В–∞, –∞ —Г –љ–µ–Ї–Њ—В–Њ—А—Л—Е –±–Њ–ї—М–љ—Л—Е –њ—А–Њ—В–µ–Ї–∞–µ—В —Б –њ–µ—А–µ—Е–Њ–і–Њ–Љ –љ–∞ –≥–ї—Г–±–Њ–Ї–Є–µ –≤–µ–љ—Л.
–†–Є—Б.4
* –Я—А–Є –Њ—Б—В—А–Њ–Љ —В—А–Њ–Љ–±–Њ—Д–ї–µ–±–Є—В–µ –≥–ї—Г–±–Њ–Ї–Є—Е –≤–µ–љ –љ–Є–ґ–љ–Є—Е –Ї–Њ–љ–µ—З–љ–Њ—Б—В–µ–є –≤ –њ–µ—А–≤—Л–µ –і–љ–Є –Њ—В–Љ–µ—З–∞—О—В—Б—П —Б–Є–ї—М–љ—Л–µ –±–Њ–ї–Є –≤ –њ–Њ—А–∞–ґ–µ–љ–љ–Њ–є –Ї–Њ–љ–µ—З–љ–Њ—Б—В–Є, –љ–∞–±–ї—О–і–∞–µ—В—Б—П –Ј–љ–∞—З–Є—В–µ–ї—М–љ—Л–є –Њ—В–µ–Ї, –Ї–Њ–ґ–∞ –љ–∞ –љ–µ–є —Б—В–∞–љ–Њ–≤–Є—В—Б—П –љ–∞–њ—А—П–ґ–µ–љ–љ–Њ–є, –±–ї–µ—Б—В—П—Й–µ–є, –±–ї–µ–і–љ–Њ–є, –∞ –Є–љ–Њ–≥–і–∞ –Є —Ж–Є–∞–љ–Њ—В–Є—З–љ–Њ–є, –њ—А–Є —Н—В–Њ–Љ –њ–Њ—А–∞–ґ–µ–љ–љ–∞—П –Ї–Њ–љ–µ—З–љ–Њ—Б—В—М –Њ–±—Л—З–љ–Њ —Е–Њ–ї–Њ–і–љ–µ–µ –Ј–і–Њ—А–Њ–≤–Њ–є, —В–µ–Љ–њ–µ—А–∞—В—Г—А–∞ —В–µ–ї–∞ –њ–Њ–≤—Л—И–∞–µ—В—Б—П –і–Њ 39,5-40°–°. –Т —Б–ї—Г—З–∞—П—Е –њ–µ—А–µ—Е–Њ–і–∞ –Њ—Б—В—А–Њ–≥–Њ —В—А–Њ–Љ–±–Њ—Д–ї–µ–±–Є—В–∞ –≤ –≥–љ–Њ–є–љ—Л–є –љ–∞–±–ї—О–і–∞–µ—В—Б—П —А–∞–Ј–≤–Є—В–Є–µ –Љ–љ–Њ–ґ–µ—Б—В–≤–µ–љ–љ—Л—Е –∞–±—Б—Ж–µ—Б—Б–Њ–≤ –њ–Њ —Е–Њ–і—Г —В—А–Њ–Љ–±–Є—А–Њ–≤–∞–љ–љ–Њ–є –≤–µ–љ—Л, —З—В–Њ –Љ–Њ–ґ–µ—В –њ—А–Є–≤–µ—Б—В–Є –Ї —Д–ї–µ–≥–Љ–Њ–љ–µ –Ї–Њ–љ–µ—З–љ–Њ—Б—В–Є. –Ю—З–µ–љ—М —З–∞—Б—В–Њ –Њ—Б—В—А—Л–є —В—А–Њ–Љ–±–Њ—Д–ї–µ–±–Є—В –Є–Ј–ї–µ—З–Є–≤–∞–µ—В—Б—П, –љ–µ –њ–µ—А–µ—Е–Њ–і—П –≤ —Е—А–Њ–љ–Є—З–µ—Б–Ї—Г—О —Б—В–∞–і–Є—О. –Ю—Б—В—А—Л–є —В—А–Њ–Љ–±–Њ—Д–ї–µ–±–Є—В –њ—А–Њ–і–Њ–ї–ґ–∞–µ—В—Б—П –Њ—В 10 –і–љ–µ–є –і–Њ 3 –Љ–µ—Б—П—Ж–µ–≤.
* –•—А–Њ–љ–Є—З–µ—Б–Ї–Є–є —В—А–Њ–Љ–±–Њ—Д–ї–µ–±–Є—В –≥–ї—Г–±–Њ–Ї–Є—Е –Є –њ–Њ–≤–µ—А—Е–љ–Њ—Б—В–љ—Л—Е –≤–µ–љ –љ–Є–ґ–љ–Є—Е –Ї–Њ–љ–µ—З–љ–Њ—Б—В–µ–є –њ—А–Њ—В–µ–Ї–∞–µ—В –і–ї–Є—В–µ–ї—М–љ–Њ — –Њ—В –љ–µ—Б–Ї–Њ–ї—М–Ї–Є—Е –Љ–µ—Б—П—Ж–µ–≤ –і–Њ 1 –≥–Њ–і–∞ –Є –±–Њ–ї–µ–µ. –Ю–±—Й–µ–µ —Б–Њ—Б—В–Њ—П–љ–Є–µ –±–Њ–ї—М–љ–Њ–≥–Њ –Њ—Б—В–∞–µ—В—Б—П —Г–і–Њ–≤–ї–µ—В–≤–Њ—А–Є—В–µ–ї—М–љ—Л–Љ. –Я—А–Є —Н—В–Њ–Љ –Є–Љ–µ–µ—В—Б—П –Ј–∞—В—А—Г–і–љ–µ–љ–Є–µ –Њ—В—В–Њ–Ї–∞ –Ї—А–Њ–≤–Є –Є –µ–µ –Ї—А—Г–≥–Њ–Њ–±–Њ—А–Њ—В–∞, —З—В–Њ —Г–≤–µ–ї–Є—З–Є–≤–∞–µ—В –≤–µ–љ–Њ–Ј–љ–Њ–µ –і–∞–≤–ї–µ–љ–Є–µ –Є –Њ–і–љ–Њ–≤—А–µ–Љ–µ–љ–љ–Њ —Г—Е—Г–і—И–∞–µ—В –і–≤–Є–ґ–µ–љ–Є–µ –≤—Б–µ—Е –ґ–Є–і–Ї–Њ—Б—В–µ–є –Њ—А–≥–∞–љ–Є–Ј–Љ–∞, –≤ —В–Њ–Љ —З–Є—Б–ї–µ –Є –ї–Є–Љ—Д—Л. –≠—В–Њ –≤–µ–і–µ—В –Ї –Њ—В–µ–Ї–∞–Љ –Є –љ–∞—А—Г—И–µ–љ–Є—О –Ї—А–Њ–≤–Њ—Б–љ–∞–±–ґ–µ–љ–Є—П –Ї–Њ–ґ–Є. –Т —А–µ–Ј—Г–ї—М—В–∞—В–µ –≤–Њ–Ј–љ–Є–Ї–∞–µ—В –Ј—Г–і –Ї–Њ–ґ–љ—Л—Е –њ–Њ–Ї—А–Њ–≤–Њ–≤.
–Ф–Є–∞–≥–љ–Њ—Б—В–Є–Ї–∞ —В—А–Њ–Љ–±–Њ—Д–ї–µ–±–Є—В–∞
–Ф–Є–∞–≥–љ–Њ—Б—В–Є–Ї–∞ —В—А–Њ–Љ–±–Њ—Д–ї–µ–±–Є—В–∞ —З–∞—Й–µ –≤—Б–µ–≥–Њ –љ–µ –≤—Л–Ј—Л–≤–∞–µ—В –Њ—Б–Њ–±—Л—Е –Ј–∞—В—А—Г–і–љ–µ–љ–Є–є. –°–ї–µ–і—Г–µ—В –Њ—В–Љ–µ—В–Є—В—М, —З—В–Њ –Ї–ї–Є–љ–Є—З–µ—Б–Ї–∞—П –Ї–∞—А—В–Є–љ–∞ –Ј–∞–≤–Є—Б–Є—В –Њ—В –ї–Њ–Ї–∞–ї–Є–Ј–∞—Ж–Є–Є —В—А–Њ–Љ–±–Њ—В–Є—З–µ—Б–Ї–Њ–≥–Њ –њ—А–Њ—Ж–µ—Б—Б–∞ –≤ –њ–Њ–і–Ї–Њ–ґ–љ—Л—Е –≤–µ–љ–∞—Е, –µ–≥–Њ —А–∞—Б–њ—А–Њ—Б—В—А–∞–љ–µ–љ–љ–Њ—Б—В–Є, –і–ї–Є—В–µ–ї—М–љ–Њ—Б—В–Є –Є —Б—В–µ–њ–µ–љ–Є –≤–Њ–≤–ї–µ—З–µ–љ–Є—П –≤ –≤–Њ—Б–њ–∞–ї–Є—В–µ–ї—М–љ—Л–є –њ—А–Њ—Ж–µ—Б—Б —В–Ї–∞–љ–µ–є, –Њ–Ї—А—Г–ґ–∞—О—Й–Є—Е –њ–Њ—А–∞–ґ–µ–љ–љ—Г—О –≤–µ–љ—Г. –Т –Ј–∞–≤–Є—Б–Є–Љ–Њ—Б—В–Є –Њ—В —Н—В–Є—Е —Д–∞–Ї—В–Њ—А–Њ–≤ –Љ–Њ–≥—Г—В –љ–∞–±–ї—О–і–∞—В—М—Б—П —А–∞–Ј–ї–Є—З–љ—Л–µ —Д–Њ—А–Љ—Л –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П - –Њ—В —А–µ–Ј–Ї–Њ –≤—Л—А–∞–ґ–µ–љ–љ–Њ–≥–Њ –Љ–µ—Б—В–љ–Њ–≥–Њ –≤–Њ—Б–њ–∞–ї–µ–љ–Є—П –њ–Њ —Е–Њ–і—Г —В—А–Њ–Љ–±–Є—А–Њ–≤–∞–љ–љ–Њ–є –≤–µ–љ—Л, —Б–Њ–њ—А–Њ–≤–Њ–ґ–і–∞—О—Й–µ–≥–Њ—Б—П –љ–∞—А—Г—И–µ–љ–Є—П–Љ–Є –Њ–±—Й–µ–≥–Њ —Б–Њ—Б—В–Њ—П–љ–Є—П –±–Њ–ї—М–љ–Њ–≥–Њ, –і–Њ –љ–µ–Ј–љ–∞—З–Є—В–µ–ї—М–љ—Л—Е –њ—А–Њ—П–≤–ї–µ–љ–Є–є –Ї–∞–Ї –Љ–µ—Б—В–љ—Л—Е, —В–∞–Ї –Є –Њ–±—Й–Є—Е. –Т–∞–ґ–љ–Њ –Ј–љ–∞—В—М, —З—В–Њ –Њ—Б–Њ–±–µ–љ–љ–Њ –Њ–њ–∞—Б–µ–љ –≤–Њ—Б—Е–Њ–і—П—Й–Є–є —В—А–Њ–Љ–±–Њ—Д–ї–µ–±–Є—В –±–Њ–ї—М—И–Њ–є –њ–Њ–і–Ї–Њ–ґ–љ–Њ–є –≤–µ–љ—Л –Є–Ј-–Ј–∞ —Г–≥—А–Њ–Ј—Л –њ—А–Њ–љ–Є–Ї–љ–Њ–≤–µ–љ–Є—П —В—А–Њ–Љ–±–∞ –≤ –≥–ї—Г–±–Њ–Ї—Г—О –≤–µ–љ—Г –±–µ–і—А–∞ - —Н—В–Њ —З—В–Њ –Љ–Њ–ґ–µ—В –њ—А–Є–≤–µ—Б—В–Є –Ї —Н–Љ–±–Њ–ї–Є–Є –ї–µ–≥–Њ—З–љ–Њ–є –∞—А—В–µ—А–Є–Є –Є —Б–Љ–µ—А—В–Є. –Ґ—А–Њ–Љ–±–Њ—Д–ї–µ–±–Є—В –њ–Њ–і–Ї–Њ–ґ–љ—Л—Е –≤–µ–љ –љ–µ –≤—Л–Ј—Л–≤–∞–µ—В –Њ—В–µ–Ї–Њ–≤ –љ–Є–ґ–љ–Є—Е –Ї–Њ–љ–µ—З–љ–Њ—Б—В–µ–є. –Я–Њ —Е–Њ–і—Г –≤–µ–љ—Л –њ–∞–ї—М–њ–Є—А—Г–µ—В—Б—П –±–Њ–ї–µ–Ј–љ–µ–љ–љ—Л–є –њ–ї–Њ—В–љ—Л–є –Є–љ—Д–Є–ї—М—В—А–∞—В –≤ –≤–Є–і–µ —И–љ—Г—А–∞, –љ–∞–і –љ–Є–Љ –Ї–Њ–ґ–∞ –≥–Є–њ–µ—А–µ–Љ–Є—А–Њ–≤–∞–љ–∞, –њ–Њ–і–Ї–Њ–ґ–љ–∞—П –Ї–ї–µ—В—З–∞—В–Ї–∞ –Є–љ—Д–Є–ї—М—В—А–Є—А–Њ–≤–∞–љ–∞. –Я—А–Є —Е–Њ–і—М–±–µ –±–Њ–ї–Є —Г—Б–Є–ї–Є–≤–∞—О—В—Б—П. –Ґ–µ–Љ–њ–µ—А–∞—В—Г—А–∞ —В–µ–ї–∞ —З–∞—Й–µ —Б—Г–±—Д–µ–±—А–Є–ї—М–љ–∞—П, –∞ –≤ –Њ–±—Й–µ–Љ –∞–љ–∞–ї–Є–Ј–µ –Ї—А–Њ–≤–Є –і–Є–∞–≥–љ–Њ—Б—В–Є—А—Г–µ—В—Б—П –ї–µ–є–Ї–Њ—Ж–Є—В–Њ–Ј. –Т —В–µ—З–µ–љ–Є–µ –і–ї–Є—В–µ–ї—М–љ–Њ–≥–Њ –≤—А–µ–Љ–µ–љ–Є –і–Є–∞–≥–љ–Њ–Ј —В—А–Њ–Љ–±–Њ—Д–ї–µ–±–Є—В –њ–Њ–≤–µ—А—Е–љ–Њ—Б—В–љ—Л—Е –≤–µ–љ —Б—В–∞–≤–Є–ї—Б—П –≤—А–∞—З–Њ–Љ –љ–∞ –Њ—Б–љ–Њ–≤–∞–љ–Є–Є —В–Њ–ї—М–Ї–Њ –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Є—Е —Б–Є–Љ–њ—В–Њ–Љ–Њ–≤ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є—П, —В–∞–Ї –Ї–∞–Ї —Д–∞–Ї—В–Є—З–µ—Б–Ї–Є –Њ—В—Б—Г—В—Б—В–≤–Њ–≤–∞–ї–Є –Є–љ—Б—В—А—Г–Љ–µ–љ—В–∞–ї—М–љ—Л–µ –Љ–µ—В–Њ–і—Л –і–Є–∞–≥–љ–Њ—Б—В–Є–Ї–Є –≤–µ–љ–Њ–Ј–љ–Њ–≥–Њ –Ї—А–Њ–≤–Њ—В–Њ–Ї–∞. –Т–љ–µ–і—А–µ–љ–Є–µ –≤ –њ—А–∞–Ї—В–Є–Ї—Г —Г–ї—М—В—А–∞–Ј–≤—Г–Ї–Њ–≤—Л—Е –Љ–µ—В–Њ–і–Њ–≤ –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є—П –Њ—В–Ї—А—Л–ї–Њ –љ–Њ–≤—Л–є —Н—В–∞–њ –Є–Ј—Г—З–µ–љ–Є—П –і–∞–љ–љ–Њ–є —А–∞—Б–њ—А–Њ—Б—В—А–∞–љ–µ–љ–љ–Њ–є –њ–∞—В–Њ–ї–Њ–≥–Є–Є. –Т –љ–∞—Б—В–Њ—П—Й–µ–µ –≤—А–µ–Љ—П —Б—А–µ–і–Є —И–Є—А–Њ–Ї–Њ–≥–Њ –≤—Л–±–Њ—А–∞ —Г–ї—М—В—А–∞–Ј–≤—Г–Ї–Њ–≤—Л—Е –Љ–µ—В–Њ–і–Њ–≤ –і–Є–∞–≥–љ–Њ—Б—В–Є–Ї–Є –≤–µ–љ–Њ–Ј–љ–Њ–≥–Њ —В—А–Њ–Љ–±–Њ–Ј–∞ –Њ–њ—А–µ–і–µ–ї—П—О—Й–∞—П —А–Њ–ї—М –Њ—В–≤–Њ–і–Є—В—Б—П –і—Г–њ–ї–µ–Ї—Б–љ–Њ–Љ—Г —Б–Ї–∞–љ–Є—А–Њ–≤–∞–љ–Є—О, —В–∞–Ї –Ї–∞–Ї —В–Њ–ї—М–Ї–Њ —Б –µ–≥–Њ –њ–Њ–Љ–Њ—Й—М—О –Љ–Њ–ґ–љ–Њ –Њ–њ—А–µ–і–µ–ї–Є—В—М —З–µ—В–Ї—Г—О –≥—А–∞–љ–Є—Ж—Г —В—А–Њ–Љ–±–Њ–Ј–∞, —Б—В–µ–њ–µ–љ—М –Њ—А–≥–∞–љ–Є–Ј–∞—Ж–Є–Є —В—А–Њ–Љ–±–∞, –њ—А–Њ—Е–Њ–і–Є–Љ–Њ—Б—В—М –≥–ї—Г–±–Њ–Ї–Є—Е –≤–µ–љ, —Б–Њ—Б—В–Њ—П–љ–Є–µ –Ї–Њ–Љ–Љ—Г–љ–Є–Ї–∞–љ—В–Њ–≤ –Є –Ї–ї–∞–њ–∞–љ–љ–Њ–≥–Њ –∞–њ–њ–∞—А–∞—В–∞ –≤–µ–љ–Њ–Ј–љ–Њ–є —Б–Є—Б—В–µ–Љ—Л –њ–∞—Ж–Є–µ–љ—В–∞.
–Я—А–Є –ї–∞–±–Њ—А–∞—В–Њ—А–љ–Њ–Љ –Њ–±—Б–ї–µ–і–Њ–≤–∞–љ–Є–Є –≤ –Ї–ї–Є–љ–Є—З–µ—Б–Ї–Њ–Љ –∞–љ–∞–ї–Є–Ј–µ –Ї—А–Њ–≤–Є –Њ–њ—А–µ–і–µ–ї—П–µ—В—Б—П –ї–µ–є–Ї–Њ—Ж–Є—В–Њ–Ј –Є –њ–Њ–≤—Л—И–µ–љ–љ—Л–є —Г—А–Њ–≤–µ–љ—М –°–Ю–≠. –Т –Ї–Њ–∞–≥—Г–ї–Њ–≥—А–∞–Љ–Љ–µ –Њ—Б–Њ–±–Њ–µ –Ј–љ–∞—З–µ–љ–Є–µ –њ—А–Є–і–∞–µ—В—Б—П —А–µ–Ј—Г–ї—М—В–∞—В–∞–Љ –њ—А–Њ—В—А–Њ–Љ–±–Є–љ–Њ–≤—Л—Е —В–µ—Б—В–Њ–≤. –Т–∞–ґ–љ–Њ –Њ—В–Љ–µ—В–Є—В—М, —З—В–Њ –њ—А–Њ—В—А–Њ–Љ–±–Є–љ –њ–Њ –Ъ–≤–Є–Ї—Г –Є –њ—А–Њ—В—А–Њ–Љ–±–Є–љ–Њ–≤—Л–є –Є–љ–і–µ–Ї—Б –Љ–Њ–≥—Г—В —Б–Њ–≤–њ–∞–і–∞—В—М –і—А—Г–≥ —Б –і—А—Г–≥–Њ–Љ –≤ –Њ–±–ї–∞—Б—В–Є –љ–Њ—А–Љ–∞–ї—М–љ—Л—Е –Ј–љ–∞—З–µ–љ–Є–є. –Т –Ј–Њ–љ–µ –љ–Є–Ј–Ї–Є—Е –Ј–љ–∞—З–µ–љ–Є–є, —А–µ–Ї–Њ–Љ–µ–љ–і–Њ–≤–∞–љ–љ—Л—Е –і–ї—П –≤–µ–і–µ–љ–Є—П –±–Њ–ї—М–љ—Л—Е, –њ—А–Є–љ–Є–Љ–∞—О—Й–Є—Е –љ–µ–њ—А—П–Љ—Л–µ –∞–љ—В–Є–Ї–Њ–∞–≥—Г–ї—П–љ—В—Л (–љ–∞–њ—А–Є–Љ–µ—А, –≤–∞—А—Д–∞—А–Є–љ –Є–ї–Є —Д–µ–љ–Є–ї–Є–љ), –њ–Њ–Ї–∞–Ј–∞—В–µ–ї–Є —Н—В–Є—Е —В–µ—Б—В–Њ–≤ —А–∞—Б—Е–Њ–і—П—В—Б—П. –Я—А–Њ—В—А–Њ–Љ–±–Є–љ–Њ–≤—Л–є –Є–љ–і–µ–Ї—Б 50-60 % –Љ–Њ–ґ–µ—В —Б–Њ–Њ—В–≤–µ—В—Б—В–≤–Њ–≤–∞—В—М 30-40 % –њ—А–Њ—В—А–Њ–Љ–±–Є–љ–∞ –њ–Њ –Ъ–≤–Є–Ї—Г. –Я–Њ—Н—В–Њ–Љ—Г –њ—А–Є –Ї–Њ–љ—В—А–Њ–ї–µ —В–µ—А–∞–њ–Є–Є –∞–љ—В–Є–Ї–Њ–∞–≥—Г–ї—П–љ—В–∞–Љ–Є —Б–ї–µ–і—Г–µ—В –≤—Л–њ–Њ–ї–љ—П—В—М –Є—Б—Б–ї–µ–і–Њ–≤–∞–љ–Є—П –Њ–і–љ–Є–Љ –Љ–µ—В–Њ–і–Њ–Љ, –њ—А–µ–і–њ–Њ—З—В–Є—В–µ–ї—М–љ–Њ –≤ –Њ–і–љ–Њ–є –Є —В–Њ–є –ґ–µ –ї–∞–±–Њ—А–∞—В–Њ—А–Є–Є. –†–∞—Б—З–µ—В –њ—А–Њ—В—А–Њ–Љ–±–Є–љ–∞ –њ–Њ –Ъ–≤–Є–Ї—Г –≤ –љ–∞—Б—В–Њ—П—Й–µ–µ –≤—А–µ–Љ—П —П–≤–ї—П–µ—В—Б—П –Њ–±—Й–µ–њ—А–Є–љ—П—В—Л–Љ —Б–њ–Њ—Б–Њ–±–Њ–Љ. –Ь–Э–Ю (–Љ–µ–ґ–і—Г–љ–∞—А–Њ–і–љ–Њ–µ –љ–Њ—А–Љ–∞–ї–Є–Ј–Њ–≤–∞–љ–љ–Њ–µ –Њ—В–љ–Њ—И–µ–љ–Є–µ), –Ї–∞–Ї –і–Њ–њ–Њ–ї–љ–Є—В–µ–ї—М–љ—Л–є —Б–њ–Њ—Б–Њ–± –њ—А–µ–і—Б—В–∞–≤–ї–µ–љ–Є—П —А–µ–Ј—Г–ї—М—В–∞—В–Њ–≤ –њ—А–Њ—В—А–Њ–Љ–±–Є–љ–Њ–≤–Њ–≥–Њ —В–µ—Б—В–∞, —А–µ–Ї–Њ–Љ–µ–љ–і–Њ–≤–∞–љ–љ—Л–є –і–ї—П –Ї–Њ–љ—В—А–Њ–ї—П —В–µ—А–∞–њ–Є–Є –љ–µ–њ—А—П–Љ—Л–Љ–Є –∞–љ—В–Є–Ї–Њ–∞–≥—Г–ї—П–љ—В–∞–Љ–Є –Ї–Њ–Љ–Є—В–µ—В–Њ–Љ —Н–Ї—Б–њ–µ—А—В–Њ–≤ –Т–Ю–Ч, –њ—А–µ–і—Б—В–∞–≤–ї—П–µ—В —Б–Њ–±–Њ–є –Љ–∞—В–µ–Љ–∞—В–Є—З–µ—Б–Ї—Г—О –Ї–Њ—А—А–µ–Ї—Ж–Є—О, –њ—А–Є –њ–Њ–Љ–Њ—Й–Є –Ї–Њ—В–Њ—А–Њ–є –њ—А–Њ–Є–Ј–≤–Њ–і–Є—В—Б—П —Б—В–∞–љ–і–∞—А—В–Є–Ј–∞—Ж–Є—П –њ—А–Њ—В—А–Њ–Љ–±–Є–љ–Њ–≤–Њ–≥–Њ –≤—А–µ–Љ–µ–љ–Є. –Т–∞–ґ–љ–Њ –Ј–љ–∞—В—М, —З—В–Њ –Љ–µ–ґ–і—Г —Б–Њ–±–Њ–є –Ь–Э–Ю –Є –њ—А–Њ—В—А–Њ–Љ–±–Є–љ –њ–Њ –Ъ–≤–Є–Ї—Г –Ї–Њ—А—А–µ–ї–Є—А—Г—О—В –Њ—В—А–Є—Ж–∞—В–µ–ї—М–љ–Њ – —Б–љ–Є–ґ–µ–љ–Є–µ –њ—А–Њ—В—А–Њ–Љ–±–Є–љ–∞ –њ–Њ –Ъ–≤–Є–Ї—Г —Б–Њ–Њ—В–≤–µ—В—Б—В–≤—Г–µ—В –њ–Њ–≤—Л—И–µ–љ–Є—О –Ь–Э–Ю. –Ь–Э–Ю –љ–Њ—А–Љ–∞–ї—М–љ–Њ–є –њ–ї–∞–Ј–Љ—Л –Ї–Њ–ї–µ–±–ї–µ—В—Б—П –Њ–Ї–Њ–ї–Њ 1,0. –Ю–њ—В–Є–Љ–∞–ї—М–љ—Л–µ –њ—А–µ–і–µ–ї—Л –Ь–Э–Ю, –Ї–Њ—В–Њ—А—Л–µ –і–Њ–ї–ґ–љ—Л –±—Л—В—М –і–Њ—Б—В–Є–≥–љ—Г—В—Л –≤ —Е–Њ–і–µ –ї–µ—З–µ–љ–Є—П –љ–µ–њ—А—П–Љ—Л–Љ–Є –∞–љ—В–Є–Ї–Њ–∞–≥—Г–ї—П–љ—В–∞–Љ–Є, –Ј–∞–≤–Є—Б—П—В –Њ—В —В–µ—А–∞–њ–µ–≤—В–Є—З–µ—Б–Ї–Є—Е —Ж–µ–ї–µ–є –Є –Њ–њ—А–µ–і–µ–ї—П—О—В—Б—П –ї–µ—З–∞—Й–Є–Љ –≤—А–∞—З–Њ–Љ –Є–љ–і–Є–≤–Є–і—Г–∞–ї—М–љ–Њ —Г –Ї–∞–ґ–і–Њ–≥–Њ –±–Њ–ї—М–љ–Њ–≥–Њ. –Ґ–∞–Ї, –њ—А–Є –ї–µ—З–µ–љ–Є–Є –≤–µ–љ–Њ–Ј–љ–Њ–≥–Њ —В—А–Њ–Љ–±–Њ–Ј–∞, –ї–µ–≥–Њ—З–љ–Њ–є —Н–Љ–±–Њ–ї–Є–Є —А–µ–Ї–Њ–Љ–µ–љ–і—Г–µ–Љ—Л–µ –њ—А–µ–і–µ–ї—Л –Ь–Э–Ю 2,0-3,0.
–Ф–ї—П –і–Њ—Б—В–Є–ґ–µ–љ–Є—П —В–∞–Ї–Є—Е —Ж–µ–ї–µ–≤—Л—Е –њ—А–Є–і–µ–ї–Њ–≤ –Ь–Э–Ю –њ—А–Є –і–∞–љ–љ–Њ–Љ –Ї–Њ–љ–Ї—А–µ—В–љ–Њ–Љ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–Є, –љ–µ–Њ–±—Е–Њ–і–Є–Љ —В—Й–∞—В–µ–ї—М–љ–Њ –Ї–Њ–љ—В—А–Њ–ї–Є—А—Г–µ–Љ—Л–є –ї–µ—З–∞—Й–Є–Љ –≤—А–∞—З–Њ–Љ –њ–Њ–і–±–Њ—А –љ–µ–њ—А—П–Љ—Л—Е –∞–љ—В–Є–Ї–Њ–∞–≥—Г–ї—П–љ—В–Њ–≤ –Є –Є—Е –Ї–Њ–љ—Ж–µ–љ—В—А–∞—Ж–Є–є (–і–Њ–Ј), –Њ—Б–Њ–±–µ–љ–љ–Њ—Б—В–Є –≤–Ј–∞–Є–Љ–Њ–і–µ–є—Б—В–≤–Є—П —Б –і—А—Г–≥–Є–Љ–Є –ї–µ–Ї–∞—А—Б—В–≤–µ–љ–љ—Л–Љ–Є —Б—А–µ–і—Б—В–≤–∞–Љ–Є, –∞ —Б–∞–Љ–Њ–µ –≥–ї–∞–≤–љ–Њ–µ - —Н—В–Њ —А–µ–≥—Г–ї—П—А–љ—Л–є –ї–∞–±–Њ—А–∞—В–Њ—А–љ—Л–є –Ї–Њ–љ—В—А–Њ–ї—М –њ–Њ–Ї–∞–Ј–∞—В–µ–ї–µ–є —Е–∞—А–∞–Ї—В–µ—А–Є–Ј—Г—О—Й–Є—Е —Б–Њ—Б—В–Њ—П–љ–Є–µ —Б–≤–µ—А—В—Л–≤–∞—О—Й–µ–є —Б–Є—Б—В–µ–Љ—Л –Ї—А–Њ–≤–Є —Г –ї–Є—Ж, –њ—А–Є–љ–Є–Љ–∞—О—Й–Є—Е –љ–µ–њ—А—П–Љ—Л–µ –∞–љ—В–Є–Ї–Њ–∞–≥—Г–ї—П–љ—В—Л.
–Ы–µ—З–µ–љ–Є–µ —В—А–Њ–Љ–±–Њ—Д–ї–µ–±–Є—В–∞
–°–µ–≥–Њ–і–љ—П –≤ —А–∞—Б–њ–Њ—А—П–ґ–µ–љ–Є–Є –≤—А–∞—З–µ–є –Є–Љ–µ–µ—В—Б—П –љ–µ–Љ–∞–ї–Њ –њ—А–µ–њ–∞—А–∞—В–Њ–≤, —Б–љ–Є–ґ–∞—О—Й–Є—Е —В—А–Њ–Љ–±–Њ–Њ–±—А–∞–Ј–Њ–≤–∞–љ–Є–µ, –љ–∞–њ—А–Є–Љ–µ—А, —В—А–Њ–Љ–±–Њ–ї–Є—В–Є–Ї–Є (–∞–ї—М—В–µ–њ–ї–∞–Ј–∞) –Є –∞–љ—В–Є–Ї–Њ–∞–≥—Г–ї—П–љ—В—Л (–≤–∞—А—Д–∞—А–Є–љ, —Д–µ–љ–Є–ї–Є–љ). –Ю–і–љ–∞–Ї–Њ –њ—А–Є–Љ–µ–љ—П—О—В –Є—Е —В–Њ–ї—М–Ї–Њ –њ–Њ –љ–∞–Ј–љ–∞—З–µ–љ–Є—О –≤—А–∞—З–∞ –Є —З–∞—Й–µ –≤—Б–µ–≥–Њ –њ–µ—А–µ–і –Њ–њ–µ—А–∞—Ж–Є–µ–є –Є–ї–Є –њ–Њ—Б–ї–µ –љ–µ–µ. –Х–і–Є–љ—Б—В–≤–µ–љ–љ—Л–Љ —А–∞–і–Є–Ї–∞–ї—М–љ—Л–Љ –Љ–µ—В–Њ–і–Њ–Љ –ї–µ—З–µ–љ–Є—П —В—А–Њ–Љ–±–Њ—Д–ї–µ–±–Є—В–∞ –≤–∞—А–Є–Ї–Њ–Ј–љ–Њ —А–∞—Б—И–Є—А–µ–љ–љ—Л—Е –≤–µ–љ –љ–Є–ґ–љ–Є—Е –Ї–Њ–љ–µ—З–љ–Њ—Б—В–µ–є —П–≤–ї—П–µ—В—Б—П —Е–Є—А—Г—А–≥–Є—З–µ—Б–Ї–Є–є, –њ–Њ—В–Њ–Љ—Г —З—В–Њ —В–Њ–ї—М–Ї–Њ –Њ–њ–µ—А–∞—Ж–Є—П –љ–∞–і–µ–ґ–љ–Њ –њ—А–µ–і—Г–њ—А–µ–ґ–і–∞–µ—В –і–∞–ї—М–љ–µ–є—И–µ–µ —А–∞—Б–њ—А–Њ—Б—В—А–∞–љ–µ–љ–Є–µ —В—А–Њ–Љ–±–Њ–Ј–∞, –Њ—Б–ї–Њ–ґ–љ–µ–љ–Є—П –Є —А–µ—Ж–Є–і–Є–≤—Л. –Ґ–µ–Љ –љ–µ –Љ–µ–љ–µ–µ, —В—А–Њ–Љ–±–Њ—Д–ї–µ–±–Є—В—Л, –≤–Њ–Ј–љ–Є–Ї–∞—О—Й–Є–µ –≤ —А–∞–љ–µ–µ –љ–µ–Є–Ј–Љ–µ–љ–µ–љ–љ—Л—Е –≤–µ–љ–∞—Е, —З–∞—Й–µ –њ–Њ–і–ї–µ–ґ–∞—В –Ї–Њ–љ—Б–µ—А–≤–∞—В–Є–≤–љ–Њ–Љ—Г –ї–µ—З–µ–љ–Є—О. –≠–Ї—Б—В—А–µ–љ–љ–∞—П –Њ–њ–µ—А–∞—Ж–Є—П –њ–Њ–Ї–∞–Ј–∞–љ–∞ –њ—А–Є –њ—А–Њ–≥—А–µ—Б—Б–Є—А—Г—О—Й–µ–Љ –≤–Њ—Б—Е–Њ–і—П—Й–µ–Љ —В—А–Њ–Љ–±–Њ—Д–ї–µ–±–Є—В–µ –±–Њ–ї—М—И–Њ–є –Є –Љ–∞–ї–Њ–є –њ–Њ–і–Ї–Њ–ґ–љ–Њ–є –≤–µ–љ—Л —Б —Ж–µ–ї—М—О –њ—А–µ–і—Г–њ—А–µ–ґ–і–µ–љ–Є—П —А–∞—Б–њ—А–Њ—Б—В—А–∞–љ–µ–љ–Є—П —В—А–Њ–Љ–±–Њ–Ј–∞ –љ–∞ –≥–ї—Г–±–Њ–Ї–Є–µ –≤–µ–љ—Л –Є –њ—А–Њ—Д–Є–ї–∞–Ї—В–Є–Ї–Є —В—А–Њ–Љ–±–Њ—Н–Љ–±–Њ–ї–Є–Є. –Ъ–Њ–љ—Б–µ—А–≤–∞—В–Є–≤–љ–Њ–µ –ї–µ—З–µ–љ–Є–µ –≤ –∞–Љ–±—Г–ї–∞—В–Њ—А–љ—Л—Е —Г—Б–ї–Њ–≤–Є—П—Е –і–Њ–њ—Г—Б—В–Є–Љ–Њ —В–Њ–ї—М–Ї–Њ –њ—А–Є –Њ–≥—А–∞–љ–Є—З–µ–љ–љ–Њ–Љ –њ–Њ–≤–µ—А—Е–љ–Њ—Б—В–љ–Њ–Љ —В—А–Њ–Љ–±–Њ—Д–ї–µ–±–Є—В–µ —Б—В–Њ–њ—Л –Є –≥–Њ–ї–µ–љ–Є. –Ф–∞–љ–љ–∞—П —В–µ—А–∞–њ–Є—П –і–Њ–ї–ґ–љ–∞ –±—Л—В—М –Ї–Њ–Љ–њ–ї–µ–Ї—Б–љ–Њ–є: –Њ–љ–∞ –љ–∞–њ—А–∞–≤–ї–µ–љ–∞ –љ–∞ —Г–ї—Г—З—И–µ–љ–Є–µ –Ї—А–Њ–≤–Њ–Њ–±—А–∞—Й–µ–љ–Є—П, –ї–Є–Ї–≤–Є–і–∞—Ж–Є—О –≤–Њ—Б–њ–∞–ї–µ–љ–Є—П, –∞ —В–∞–Ї–ґ–µ –љ–Њ—А–Љ–∞–ї–Є–Ј–∞—Ж–Є—О –њ–Њ–Ї–∞–Ј–∞—В–µ–ї–µ–є –≥–µ–Љ–Њ—Б—В–∞–Ј–∞. –Я—А–Є –њ–Њ–≤–µ—А—Е–љ–Њ—Б—В–љ–Њ–Љ —В—А–Њ–Љ–±–Њ—Д–ї–µ–±–Є—В–µ –±–Њ–ї—М–љ—Л–µ –Љ–Њ–≥—Г—В –≤–µ—Б—В–Є –∞–Ї—В–Є–≤–љ—Л–є –Њ–±—А–∞–Ј –ґ–Є–Ј–љ–Є. –Ю–і–љ–∞–Ї–Њ, –њ–Њ—А–∞–ґ–µ–љ–љ–Њ–є –Ї–Њ–љ–µ—З–љ–Њ—Б—В–Є –њ–µ—А–Є–Њ–і–Є—З–µ—Б–Ї–Є —А–µ–Ї–Њ–Љ–µ–љ–і—Г–µ—В—Б—П –њ—А–Є–і–∞–≤–∞—В—М –≤–Њ–Ј–≤—Л—И–µ–љ–љ–Њ–µ –њ–Њ–ї–Њ–ґ–µ–љ–Є–µ. –Ь–µ—Б—В–љ–Њ –њ—А–Є–Љ–µ–љ—П—О—В —Е–Њ–ї–Њ–і, –њ–Њ–≤—П–Ј–Ї–Є —Б –≥–µ–њ–∞—А–Є–љ–Њ–≤–Њ–є –Љ–∞–Ј—М—О, –ґ–µ–ї–µ —В—А–Њ–Ї—Б–µ–≤–∞–Ј–Є–љ–∞, –∞ —В–∞–Ї–ґ–µ –љ–∞–Ј–љ–∞—З–∞—О—В –њ—А–Њ—В–Є–≤–Њ–≤–Њ—Б–њ–∞–ї–Є—В–µ–ї—М–љ—Л–µ, –і–µ—Б–µ–љ—Б–Є–±–Є–ї–Є–Ј–Є—А—Г—О—Й–Є–µ –Є —Б—А–µ–і—Б—В–≤–∞, —Г–Љ–µ–љ—М—И–∞—О—Й–Є–µ –Ј–∞—Б—В–Њ–є–љ—Л–µ —П–≤–ї–µ–љ–Є—П –≤ –≤–µ–љ–∞—Е (–∞—Ж–µ—В–Є–ї—Б–∞–ї–Є—Ж–Є–ї–Њ–≤—Г—О –Ї–Є—Б–ї–Њ—В—Г, —А–µ–Њ–њ–Є—А–Є–љ, —Н—Б–Ї—Г–Ј–∞–љ, –≤–µ–љ–Њ—А—Г—В–Њ–љ, –∞–љ–∞–≤–µ–љ–Њ–ї, —В—А–Њ–Ї—Б–µ–≤–∞–Ј–Є–љ, —Н–ї–µ–Ї—В—А–Њ—Д–Њ—А–µ–Ј –њ—А–Њ—В–µ–Њ–ї–Є—В–Є—З–µ—Б–Ї–Є—Е —Д–µ—А–Љ–µ–љ—В–Њ–≤ –Є –і—А.). –Я—А–Є –≤—Л—А–∞–ґ–µ–љ–љ–Њ–Љ –њ–µ—А–Є—Д–ї–µ–±–Є—В–µ –љ–∞–Ј–љ–∞—З–∞—О—В –∞–љ—В–Є–±–Є–Њ—В–Є–Ї–Є –Є —Б—Г–ї—М—Д–∞–љ–Є–ї–∞–Љ–Є–і–љ—Л–µ –њ—А–µ–њ–∞—А–∞—В—Л. –Т –Њ—Б—В—А–Њ–Љ –њ–µ—А–Є–Њ–і–µ –≤–Њ–Ј–Љ–Њ–ґ–љ–Њ –њ—А–Є–Љ–µ–љ–µ–љ–Є–µ –£–Т–І-—В–µ—А–∞–њ–Є–Є. –Я–Њ—Б–ї–µ –ї–Є–Ї–≤–Є–і–∞—Ж–Є–Є –Њ—Б—В—А—Л—Е —П–≤–ї–µ–љ–Є–є —В—А–Њ–Љ–±–Њ—Д–ї–µ–±–Є—В–∞ –±–Њ–ї—М–љ—Л–Љ –љ–∞–Ј–љ–∞—З–∞—О—В –Љ–∞–≥–љ–Є—В–Њ—В–µ—А–∞–њ–Є—О, –і–Є–∞–і–Є–љ–∞–Љ–Є—З–µ—Б–Ї–Є–µ —В–Њ–Ї–Є, –Є—Б–њ–Њ–ї—М–Ј—Г—О—В –њ—А–Њ—Ж–µ–і—Г—А—Л –≥–Є—А—Г–і–Њ—В–µ—А–∞–њ–Є–Є. –Э–µ –Љ–µ–љ–µ–µ –≤–∞–ґ–љ—Г—О —А–Њ–ї—М –Є–≥—А–∞–µ—В —Н–ї–∞—Б—В–Є—З–љ–Њ–µ –±–Є–љ—В–Њ–≤–∞–љ–Є–µ –Ї–Њ–љ–µ—З–љ–Њ—Б—В–Є. –Ы–µ—З–µ–љ–Є–µ –±–Њ–ї—М–љ—Л—Е —В—А–Њ–Љ–±–Њ—Д–ї–µ–±–Є—В–Њ–Љ –≥–ї—Г–±–Њ–Ї–Є—Е –≤–µ–љ –і–Њ–ї–ґ–љ–Њ –њ—А–Њ–≤–Њ–і–Є—В—М—Б—П —В–Њ–ї—М–Ї–Њ –≤ —Б—В–∞—Ж–Є–Њ–љ–∞—А–µ. –Т –њ–µ—А–≤—Л–µ –і–љ–Є –њ–Њ–Ї–∞–Ј–∞–љ –њ–Њ—Б—В–µ–ї—М–љ—Л–є —А–µ–ґ–Є–Љ —Б –њ—А–Є–њ–Њ–і–љ—П—В–Њ–є –љ–∞ 15—20° –Ї–Њ–љ–µ—З–љ–Њ—Б—В—М—О, –Ј–∞–±–Є–љ—В–Њ–≤–∞–љ–љ–Њ–є —Н–ї–∞—Б—В–Є—З–љ—Л–Љ –±–Є–љ—В–Њ–Љ. –Я—А–Њ–≤–Њ–і–Є—В—Б—П –Ї–Њ–љ—Б–µ—А–≤–∞—В–Є–≤–љ–∞—П —В–µ—А–∞–њ–Є—П, –љ–∞–њ—А–∞–≤–ї–µ–љ–љ–∞—П –љ–∞ –ї–Є–Ј–Є—Б —В—А–Њ–Љ–±–∞ (–≤–≤–µ–і–µ–љ–Є–µ —Б—В—А–µ–њ—В–∞–Ј—Л, —Б—В—А–µ–њ—В–Њ–Ї–Є–љ–∞–Ј—Л, —Г—А–Њ–Ї–Є–љ–∞–Ј—Л) –Є –њ—А–Є–Њ—Б—В–∞–љ–Њ–≤–ї–µ–љ–Є–µ —В—А–Њ–Љ–±–Њ–Њ–±—А–∞–Ј–Њ–≤–∞–љ–Є—П (–≤–љ—Г—В—А–Є–≤–µ–љ–љ—Л–µ –≤–ї–Є–≤–∞–љ–Є—П –≥–µ–њ–∞—А–Є–љ–∞ 30—40 —В—Л—Б. –Х–Ф –њ–Њ–і –Ї–Њ–љ—В—А–Њ–ї–µ–Љ —Б–≤–µ—А—В—Л–≤–∞–µ–Љ–Њ—Б—В–Є –Ї—А–Њ–≤–Є, —А–µ–њ–Њ–ї–Є–≥–ї—О–Ї–Є–љ–∞ 0,7—1,0 –≥/–Ї–≥ –≤ —Б—Г—В., –њ–µ–љ—В–Њ–Ї—Б–Є—Д–Є–ї–ї–Є–љ–∞ 3—5 –Љ–≥/–Ї–≥ –≤ —Б—Г—В., –љ–Є–Ї–Њ—В–Є–љ–Њ–≤–Њ–є –Ї–Є—Б–ї–Њ—В—Л 2,0—2,5 –Љ–≥/–Ї–≥ –≤ —Б—Г—В.). –Ю–і–љ–∞–Ї–Њ, –њ—А–Є–Љ–µ–љ–µ–љ–Є–µ –≥–µ–њ–∞—А–Є–љ–∞ –њ—А–Њ—В–Є–≤–Њ–њ–Њ–Ї–∞–Ј–∞–љ–Њ –њ—А–Є –≤–µ–љ–Њ–Ј–љ–Њ–є –≥–∞–љ–≥—А–µ–љ–µ, –∞ —В—А–Њ–Љ–±–Њ–ї–Є—В–Є—З–µ—Б–Ї–∞—П —В–µ—А–∞–њ–Є—П –љ–µ –Є—Б–њ–Њ–ї—М–Ј—Г–µ—В—Б—П –њ—А–Є —Н–Љ–±–Њ–ї–Њ–≥–µ–љ–љ—Л—Е —В—А–Њ–Љ–±–Њ–Ј–∞—Е.
–Т —Б–Њ–≤—А–µ–Љ–µ–љ–љ–Њ–є —Е–Є—А—Г—А–≥–Є–Є —В—А–Њ–Љ–±—Л «—Г–ї–∞–≤–ї–Є–≤–∞—О—В» –њ—А–Є –њ–Њ–Љ–Њ—Й–Є —В–∞–Ї –љ–∞–Ј—Л–≤–∞–µ–Љ—Л—Е –Ї–∞–≤–∞-—Д–Є–ї—М—В—А–Њ–≤, —Г—Б—В–∞–љ–Њ–≤–ї–µ–љ–љ—Л—Е –≤—Л—И–µ –Љ–µ—Б—В–∞ —В—А–Њ–Љ–±–Њ–Ј–∞. –Э–∞–њ—А–Є–Љ–µ—А, –≤ –≤–Є–і–µ –Ј–Њ–љ—В–Є–Ї–∞ –Є–ї–Є —Д–Є–ї—М—В—А–∞, –љ–∞–њ–Њ–Љ–Є–љ–∞—О—Й–µ–≥–Њ –њ–µ—Б–Њ—З–љ—Л–µ —З–∞—Б—Л. –Х–≥–Њ –≤–≤–Њ–і—П—В –≤ –≤–µ–љ—Г –≤ —Б–ї–Њ–ґ–µ–љ–љ–Њ–Љ –≤–Є–і–µ –Є —В–∞–Љ —А–∞—Б–Ї—А—Л–≤–∞—О—В. –Я—А—Г—В—М—П —Г—Б—В—А–Њ–є—Б—В–≤–∞ —Д–Є–Ї—Б–Є—А—Г—О—В—Б—П –љ–∞ —Б—В–µ–љ–Ї–µ, —Б–≤–Њ–±–Њ–і–љ–Њ –њ—А–Њ–њ—Г—Б–Ї–∞—О—В –Ї—А–Њ–≤—М –Є –Ј–∞–і–µ—А–ґ–Є–≤–∞—О—В —В—А–Њ–Љ–±—Л. «–Я–µ—Б–Њ—З–љ—Л–µ —З–∞—Б—Л» –њ—А–Њ—З–љ–µ–µ "–Ј–Њ–љ—В–Є–Ї–∞" –Є –Ї—А–µ–њ—П—В—Б—П –љ–∞ –≤–љ—Г—В—А–µ–љ–љ–µ–є —Б—В–µ–љ–Ї–µ –≤–µ–љ—Л, –Њ–±—А–∞–Ј—Г—П –і–≤–Њ–є–љ–Њ–є –±–∞—А—М–µ—А. –Т –њ–Њ—Б–ї–µ–і–љ–Є–µ –≥–Њ–і—Л —И–Є—А–Њ–Ї–Њ –њ—А–Є–Љ–µ–љ—П—О—В—Б—П –≤—А–µ–Љ–µ–љ–љ—Л–µ —Б—К–µ–Љ–љ—Л–µ —Д–Є–ї—М—В—А—Л. –Ъ–Њ–≥–і–∞ —А–Є—Б–Ї –Њ–±—А–∞–Ј–Њ–≤–∞–љ–Є—П —В—А–Њ–Љ–±–Њ–≤ —Б–љ–Є–ґ–∞–µ—В—Б—П, —Д–Є–ї—М—В—А –Љ–Њ–ґ–µ—В –±—Л—В—М —Г–і–∞–ї–µ–љ –Є–Ј –≤–µ–љ—Л. –Т–њ—А–Њ—З–µ–Љ, –њ—А–Њ—И–Є–≤–∞–љ–Є–µ —Б–Њ—Б—Г–і–∞ –Є —Г—Б—В–∞–љ–Њ–≤–Ї–∞ —Д–Є–ї—М—В—А–∞ - –ї–Є—И—М –≤—Б–њ–Њ–Љ–Њ–≥–∞—В–µ–ї—М–љ—Л–µ –Љ–µ—А—Л. –Ю–љ–Є –Ј–∞—Й–Є—Й–∞—О—В –Њ—В –Њ—Б–ї–Њ–ґ–љ–µ–љ–Є–є, –љ–Њ –љ–µ —А–µ—И–∞—О—В –≥–ї–∞–≤–љ–Њ–є –њ—А–Њ–±–ї–µ–Љ—Л - —В—А–Њ–Љ–± –њ–Њ-–њ—А–µ–ґ–љ–µ–Љ—Г –љ–∞—Е–Њ–і–Є—В—Б—П –≤ –≤–µ–љ–µ! –†–∞–љ—М—И–µ –і–ї—П —Н—В–Њ–≥–Њ –і–µ–ї–∞–ї–Є –Њ–±—И–Є—А–љ—Г—О –Њ–њ–µ—А–∞—Ж–Є—О: –≤—Б–Ї—А—Л–≤–∞–ї–Є –±—А—О—И–љ—Г—О –њ–Њ–ї–Њ—Б—В—М, –љ–∞—Е–Њ–і–Є–ї–Є –≤–µ–љ—Г, —А–∞–Ј—А–µ–Ј–∞–ї–Є –µ–µ –Є —Г–і–∞–ї—П–ї–Є —Б—Д–Њ—А–Љ–Є—А–Њ–≤–∞–≤—И—Г—О—Б—П –≤ –љ–µ–є "–њ—А–Њ–±–Ї—Г". –Э–µ–і–∞–≤–љ–Њ —Б–њ–µ—Ж–Є–∞–ї–Є—Б—В—Л —Б–Њ–Ј–і–∞–ї–Є –Ї–∞–≤–∞-—Д–Є–ї—М—В—А –њ—А–Є–љ—Ж–Є–њ–Є–∞–ї—М–љ–Њ –љ–Њ–≤–Њ–є –Ї–Њ–љ—Б—В—А—Г–Ї—Ж–Є–Є - —Б –µ–≥–Њ –њ–Њ–Љ–Њ—Й—М—О —В—А–Њ–Љ–± –Є–Ј–≤–ї–µ–Ї–∞–µ—В—Б—П –Ї–∞–Ї —Б–∞—З–Ї–Њ–Љ. –£–ї–∞–≤–ї–Є–≤–∞—О—Й–µ–µ —Г—Б—В—А–Њ–є—Б—В–≤–Њ –Ј–∞–Ї—А–µ–њ–ї–µ–љ–Њ –љ–∞ –≥–Є–±–Ї–Њ–Љ –Ї–∞—В–µ—В–µ—А–µ 3,5-4 –Љ–Љ –≤ –і–Є–∞–Љ–µ—В—А–µ. –І–µ—А–µ–Ј –Ї—А–Њ—Е–Њ—В–љ—Л–є —А–∞–Ј—А–µ–Ј –µ–≥–Њ –≤–≤–Њ–і—П—В –≤ –≤–µ–љ—Г –љ–∞ —И–µ–µ, –њ—А–Њ–і–≤–Є–≥–∞—О—В –Ї –њ–Њ—А–∞–ґ–µ–љ–љ–Њ–Љ—Г —Б–Њ—Б—Г–і—Г, –љ–∞–±—А–∞—Б—Л–≤–∞—О—В —Б–∞—З–Њ–Ї –љ–∞ —Б–≤–Њ–±–Њ–і–љ—Л–є –Ї–Њ–љ–µ—Ж —В—А–Њ–Љ–±–∞ –Є –Ј–∞—В—П–≥–Є–≤–∞—О—В —Б–њ–µ—Ж–Є–∞–ї—М–љ–Њ–є –Љ–µ—В–∞–ї–ї–Є—З–µ—Б–Ї–Њ–є –њ–µ—В–ї–µ–є –љ–∞–њ–Њ–і–Њ–±–Є–µ –Ї–Є—Б–µ—В–∞. –≠—В–∞ –Њ–њ–µ—А–∞—Ж–Є—П –Љ–∞–ї–Њ—В—А–∞–≤–Љ–∞—В–Є—З–љ–∞, —Н—Д—Д–µ–Ї—В–Є–≤–љ–∞ –Є, —З—В–Њ –Њ—Б–Њ–±–µ–љ–љ–Њ –њ—А–Є—П—В–љ–Њ, —А–∞–Ј—А–∞–±–Њ—В–∞–љ–∞ —А–Њ—Б—Б–Є–є—Б–Ї–Є–Љ–Є —Г—З–µ–љ—Л–Љ–Є. –Я—А–Є —Б–≤–Њ–µ–≤—А–µ–Љ–µ–љ–љ–Њ–Љ –Є –∞–і–µ–Ї–≤–∞—В–љ–Њ–Љ –ї–µ—З–µ–љ–Є–Є –њ—А–Њ–≥–љ–Њ–Ј –±–ї–∞–≥–Њ–њ—А–Є—П—В–љ—Л–є, –∞ —А–Є—Б–Ї –Њ—Б–ї–Њ–ґ–љ–µ–љ–Є–є –љ–µ–≤—Л—Б–Њ–Ї.
–Я—А–Њ—Д–Є–ї–∞–Ї—В–Є–Ї–∞ —В—А–Њ–Љ–±–Њ—Д–ї–µ–±–Є—В–Њ–≤ –і–Њ–ї–ґ–љ–∞ –±—Л—В—М –љ–∞–њ—А–∞–≤–ї–µ–љ–∞ –љ–∞ —А–∞–љ–љ–µ–µ –≤—Л—П–≤–ї–µ–љ–Є–µ –Є —Н—Д—Д–µ–Ї—В–Є–≤–љ–Њ–µ –ї–µ—З–µ–љ–Є–µ –Ј–∞–±–Њ–ї–µ–≤–∞–љ–Є–є, –Ї–Њ—В–Њ—А—Л–µ —Б–њ–Њ—Б–Њ–±—Б—В–≤—Г—О—В –Є—Е —А–∞–Ј–≤–Є—В–Є—О (–≤–∞—А–Є–Ї–Њ–Ј–љ–Њ–µ —А–∞—Б—И–Є—А–µ–љ–Є–µ –≤–µ–љ, –Њ—Б—В—А—Л–µ –≥–љ–Њ–є–љ—Л–µ –њ—А–Њ—Ж–µ—Б—Б—Л –Є –і—А.), –∞ —В–∞–Ї–ґ–µ –љ–∞ —Г—Б—В—А–∞–љ–µ–љ–Є–µ –Є—Б—В–Њ—З–љ–Є–Ї–Њ–≤ –Є–љ—Д–µ–Ї—Ж–Є–Є –≤ –њ—А–µ–і–Њ–њ–µ—А–∞—Ж–Є–Њ–љ–љ–Њ–Љ –Є –њ—А–µ–і—А–Њ–і–Њ–≤–Њ–Љ –њ–µ—А–Є–Њ–і–∞—Е (–Ї–∞—А–Є–Њ–Ј–љ—Л–µ –Ј—Г–±—Л, —В–Њ–љ–Ј–Є–ї–ї–Є—В –Є –і—А.). –С–Њ–ї—М—И–Њ–µ –Ј–љ–∞—З–µ–љ–Є–µ –≤ –њ—А–µ–і—Г–њ—А–µ–ґ–і–µ–љ–Є–Є —В—А–Њ–Љ–±–Њ—Д–ї–µ–±–Є—В–∞ –Є–Љ–µ–µ—В –њ—А–Њ–≤–µ–і–µ–љ–Є–µ –≤–љ—Г—В—А–Є–≤–µ–љ–љ—Л—Е –≤–ї–Є–≤–∞–љ–Є–є –≤ —А–∞–Ј–љ—Л–µ –≤–µ–љ—Л, –±–µ—А–µ–ґ–љ–Њ–µ –Њ—В–љ–Њ—И–µ–љ–Є–µ –Ї —В–Ї–∞–љ—П–Љ –≤–Њ –≤—А–µ–Љ—П –Њ–њ–µ—А–∞—В–Є–≤–љ—Л—Е –≤–Љ–µ—И–∞—В–µ–ї—М—Б—В–≤. –Т –њ–Њ—Б–ї–µ–Њ–њ–µ—А–∞—Ж–Є–Њ–љ–љ–Њ–Љ –њ–µ—А–Є–Њ–і–µ —А–µ–Ї–Њ–Љ–µ–љ–і—Г—О—В—Б—П —А–∞–љ–љ—П—П –і–≤–Є–≥–∞—В–µ–ї—М–љ–∞—П –∞–Ї—В–Є–≤–љ–Њ—Б—В—М, –ї–µ—З–µ–±–љ–∞—П —Д–Є–Ј–Ї—Г–ї—М—В—Г—А–∞, –њ—А–Њ–≤–µ–і–µ–љ–Є–µ –Љ–µ—А–Њ–њ—А–Є—П—В–Є–є, –љ–∞–њ—А–∞–≤–ї–µ–љ–љ—Л—Е –љ–∞ –±–Њ—А—М–±—Г —Б –Њ–±–µ–Ј–≤–Њ–ґ–Є–≤–∞–љ–Є–µ–Љ, —Г–ї—Г—З—И–µ–љ–Є–µ –і–µ—П—В–µ–ї—М–љ–Њ—Б—В–Є —Б–µ—А–і–µ—З–љ–Њ-—Б–Њ—Б—Г–і–Є—Б—В–Њ–є —Б–Є—Б—В–µ–Љ—Л, –њ—А–Є–Љ–µ–љ–µ–љ–Є–µ –∞–љ—В–Є–Ї–Њ–∞–≥—Г–ї—П–љ—В–Њ–≤ –њ—А–Є –њ–Њ–≤—Л—И–µ–љ–љ–Њ–Љ —Б–Њ–і–µ—А–ґ–∞–љ–Є–Є –њ—А–Њ—В—А–Њ–Љ–±–Є–љ–∞ –Ї—А–Њ–≤–Є —Г —В—П–ґ–µ–ї–Њ–±–Њ–ї—М–љ—Л—Е –Є –ї–Є—Ж –њ–Њ–ґ–Є–ї–Њ–≥–Њ –≤–Њ–Ј—А–∞—Б—В–∞.
–Ш—Б—В–Њ—З–љ–Є–Ї: http://www.endocrin.ru/art.php?id=649&m=3&y=8

–°–≤–µ–ґ–Є–µ —Б—В–∞—В—М–Є
- –Ъ—Г–њ–Є—В—М Freestyle Libre
- –Ь–Њ–ґ–љ–Њ –ї–Є –Ј–∞–Љ–µ–љ–Є—В—М —Г–Ї–Њ–ї—Л –љ–µ–Є–љ—К–µ–Ї—Ж–Є–Њ–љ–љ—Л–Љ–Є —Б–њ–Њ—Б–Њ–±–∞–Љ–Є –≤–≤–µ–і–µ–љ–Є—П –Є–љ—Б—Г–ї–Є–љ–∞ –Є –≥–ї—О–Ї–Њ–Љ–µ—В—А–Є–Є?
- –Э–µ–Њ–љ–∞—В–∞–ї—М–љ—Л–є —Б–∞—Е–∞—А–љ—Л–є –і–Є–∞–±–µ—В
- –Ы–Є–њ–Њ–∞—В—А–Њ—Д–Є—З–µ—Б–Ї–Є–є —Б–∞—Е–∞—А–љ—Л–є –і–Є–∞–±–µ—В
- –І—В–Њ —В–∞–Ї–Њ–µ –њ—А–µ–і–Є–∞–±–µ—В –Є –њ–Њ—З–µ–Љ—Г –Њ–љ –≤–Њ–Ј–љ–Є–Ї–∞–µ—В?
–І–Є—В–∞–є—В–µ —В–∞–Ї–ґ–µ:

 —В—А–Њ–Љ–±–Њ—Д–ї–µ–±–Є—В—Л
—В—А–Њ–Љ–±–Њ—Д–ї–µ–±–Є—В—Л 22.03.2011
22.03.2011 



